Контролируемая пациентом анальгезия (КПА): что это, прибор, применение, методика, показания
Контролируемая пациентом анальгезия была впервые применена в 1971 г. Этот вид аналгезии проводится с иснользованием программируемого инфузомата, при помощи которого осуществляется внутривенное введение лекарственных препаратов.
29-11-22
Контролируемая пациентом анальгезия была впервые применена в 1971 г. Этот вид анальгезии проводится с использованием программируемого инфузомата, при помощи которого осуществляется внутривенное введение лекарственных препаратов.
Прибор устанавливают у постели больного; он соединен с системой для внутривенных инфузий и содержит резервуар с раствором опиоида.
Пациент может самостоятельно вводить назначенную врачом дозу анальгетика (так называемая доза по требованию), нажимая на кнопку, которая соединена с прибором.
Затем прибор перестает реагировать на нажатие кнопки в течение определенного периода времени (так называемый локаут-интервал) для исключения передозировки, после чего может снова выдавать необходимую дозу анальгетика.
Прибор можно запрограммировать в режиме непрерывной подачи поддерживающих доз препарата.
Преимуществами прибора для КПА являются безболезненная доставка анальгетика, быстрая и качественная анальгезия, уменьшение нагрузки на медицинский персонал, ощущение пациентом полного контроля над ситуацией, уменьшение колебаний концентрации анальгетика в крови по сравнению с прерывистым болюсным введением.
КПА значительно эффективнее, чем внутримышечные инъекции опиоидов, проводимые каждые 3-4 часа. Это имеет особенное значение для крупных госпиталей, где на одну медицинскую сестру возложена нагрузка по обслуживанию большого количества пациентов.
ОБЛАСТЬ ПРИМЕНЕНИЯ
Прибор для КПА обычно применяют в том случае, если пациент не может принимать лекарства перорально. Это бывает необходимо в пред- и послеоперационном периоде, когда пациенту не разрешается ничего принимать через рот, а также при тошноте и рвоте.
Прибор часто применяют при очень интенсивной боли, например при остром панкреатите, серповидно-клеточном кризе и ожогах.
ПРАКТИЧЕСКИЕ АСПЕКТЫ ПРИМЕНЕНИЯ
Выбор опиоида
Обычно для КПА используют три опиоида: морфин, гидроморфон и фентанил.
Все они активируют рецепторы, модулирующие восприятие болевых стимулов на уровне спинного и головного мозга. Опиоиды выпускаются в стандартных резервуарах.
Выбор препарата зависит от личных предпочтений врача. В эквивалентных дозах ни один опиоид не эффективнее другого.
Ни один из этих трех опиоидов не обладает специфическим действием при каком-либо заболетании или при особой локализации боли.
Единственной ситуацией, в которой выбор опиоида может иметь значение, является почечная недостаточность. Преимущество здесь принадлежит фентанилу, так как он не имеет активных метаболитов. Обычно в госпиталях предпочитают назначать морфин и гидроморфон.
Выбор разовой дозы, выдаваемой прибором по запросу пациента
Следующим шагом будет выбор дозы, которую прибор выдает в ответ на нажатие кнопки.
Для пациентов, которые постоянно принимают опиоиды, дозу нужно увеличить в 2 раза. Важно помнить, что дозу по запросу пациента можно легко изменить.
Выбор локаут-интервала
Локаут-интервал, или период блокировки, это интервал, в течение которого прибор «игнорирует» запрос пациента. Это предотвращает передозировку лекарственных препаратов. Стандартный локаут-интервал составляет 6 мин.
Прибор не выдает лекарство, сколько бы пациент ни нажимал на кнопку. Для пациентов, у которых может наблюдаться повышенная чувствительность к опиоидам (например, для пожилых лиц), период блокировки увеличивают до 10 мин.
Как и разовую дозу, локаут-интервал легко изменить.
Выбор дозы для автоматического введения препарата с постоянной скоростью
Прибор может автоматически вводить некоторую дозу препарата, независимо от того, запрашивает пациент необходимую ему разовую дозу или нет. Рекомендуется не пользоваться этим режимом и устанавливать опцию «постоянное введение» на 0.
По имеющимся данным, автоматическое введение препарата с постоянной скоростью не уменьшает количество разовых доз, запрашиваемых пациентом, не увеличивает степень облегчения боли и не улучшает сон.
В некоторых ситуациях опция постоянного введения опиоида может быть выбрана у пациентов, находящихся на хронической терапии опиоидами в высоких дозах.
Выбор максимальной дозы, которую пациент может получить в течение 4 ч
Это последняя из четырех опций, которую имеет прибор для КПА.
Обычно в ней нет необходимости, если локаут-интервал составляет 6 мин. Однако если пациент нуждается в анальгетике только при некоторых манипуляциях, резко усиливающих боль (ЛФК, переодевание), то ее можно с успехом использовать.
Период блокировки после введения препарата очень короткий, но общее количество анальгетика, которое пациент получит за 4 ч, ограниченно. Вы можете выбрать 3-минутный локаут-интервал и строго определенное количество препарата (например, 6 мг морфина из расчета на 4 ч).
Установки и настройки прибора
Прибор показывает, сколько раз пациент нажимал кнопку и сколько доз анальгетика он получил. Если пациент постоянно запрашивает более 4 разовых доз в час, а интенсивность боли остается высокой, требуется регулировка прибора. Увеличение разовой дозы будет лучшим выбором, чем уменьшение периода блокировки прибора.
По данным одного исследования, уменьшение локаут-интервала с 11 до 7 мин не улучшало анальгезию, не уменьшало тревожность и не влияло на частоту и характер побочных эффектов.
Если пациент не отвечает на начальную дозу какого-либо препарата, автор рекомендует не менять опиоид, а увеличить разовую дозу.
Это можно делать до тех пор, пока она не превысит первоначальную в 3 раза.
Следует ли заменить гидроморфон морфином или фентанилом, если пациент получает стандартную дозу этого препарата (разовая доза — 0,2 мг, локаут-интервал 6 мин) с использованием прибора для КПА, но продолжает испытывать боль?
Гидроморфон достаточно сильный препарат, но разовая доза «по требованию», которую получает пациент, мала и ее нужно увеличить до 0,4 мг Остальные параметры прибора при этом остаются теми же.
ПРОТИВОПОКАЗАНИЯ И ВОЗМОЖНЫЕ ПОБОЧНЫЕ ЭФФЕКТЫ
Противопоказаниями к применению прибора являются либо неспособность пациента понять, как им пользоваться, либо отсугствие у него физических возможностей нажать на кнопку.
Важно, чтобы кнопку прибора нажимал только сам пациент, а не находящийся рядом родственник. Прибор сконструирован таким образом, что для доступа к резервуару с раствором опиоида требуется ключ.
Хотя респираторные нарушения возникают довольно редко, они являются серьезной проблемой. По имеющимся данным, угнетение дыхания при КПА наступает в 0,1-0,8% случаев. Угнетение дыхания при традиционных способах введения опиоидов возникает в 0,2-0,9% случаев.
Все опиоиды ухудшают функции кишечника. Они снижают перистальтику, увеличивают всасывание электролитов и воды и затрудняют дефекацию. Проводились исследования по оценке функций кишечника и респираторных функций на фоне КПА и внутримышечных инъекций опиоидов.
Различий выявлено не было.
Из практики
Женщина 52 лет после операции по удалению опухоли поджелудочной железы. Опиоиды никогда не принимала. Было назначено обезболивание морфином с помощью прибора для КПА.
Выбраны следующие параметры: постоянная скорость — 0, разовая доза — 2 мг, локаут-интервал — 6 мин.
Через несколько часов после начала терапии пациентка чувствовала себя удовлетворительно, жалобы на боль — минимальны. Гемодинамические показатели стабильные, сознание ясное.
Случай 2
Мужчина 39 лет с обострением хронического панкреатита. Пациент обычно принимает 4-6 таблеток, содержащих 5 мг оксикодона/325 мг ацетаминофена, в сутки.
Было назначено обезболивание гидроморфоном с помощью прибора для КПА. С учетом анамнеза, постоянного приема опиоидов и интенсивности боли были выбраны следующие параметры: постоянная скорость — 0, разовая доза — 0,4 мг, локаут-интервал — 6 мин.
Через некоторое время при опросе пациент жаловался на очень сильную боль.
Он нажимал на кнопку 15 раз в час и получал в среднем 7-8 разовых доз в час.Чтобы снизить интенсивность боли, пациенту было назначено 2 мг гидроморфона внутривенно и решено изменить параметры КПА.
На этот раз были выбраны следующие параметры: постоянная скорость — 0, разовая доза — 0.8 мг, локаут-интервал — 6 мин.
Через некоторое время пациент все еще чувствовал себя плохо, но боль значительно уменьшилась. В течение последующих 4 часов он получал в среднем 5-6 разовых доз в час при установленных параметрах: постоянная скорость — 0, разовая доза -1,2 мг, локаут-интервал -6 мин.
При контрольном обследовании пациент чувствовал себя удовлетворительно.
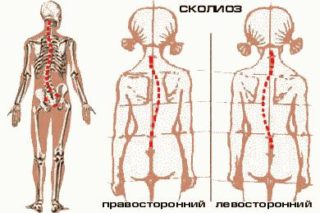
Статистика говорит о том, что сколиозом, то есть смещением позвоночника вправо или влево от оси, страдают приблизительно 15% детей. На самом же деле нарушения осанки есть едва ли не у каждого второго ребенка. Официальные цифры фиксируют лишь случаи сколиоза 3-4 степени, когда патология уже явно выражена и доставляет массу проблем со здоровьем. Распознать же заболевание на ранней стадии бывает довольно сложно. Как не упустить первые признаки и вовремя обратиться к врачу?
Ранняя диагностика – почему это важно?
В случае сколиоза тема раннего начала лечения особенно актуальна из-за анатомических отличий детей. Примерно до 14 лет позвоночник ребенка довольно мягкий, так как состоит из хрящевой ткани. С одной стороны, это и является причиной нарушений осанки: подвижность позвоночника способствуют его аномальному развитию. Но, с другой стороны, эта же особенность позволяет исправить ситуацию безоперационными методами.
После 14 лет начинается кальцинирование позвоночника, то есть кости становятся тверже, и бороться со сколиозом уже сложнее. К совершеннолетию происходит полное окостенение. Исправить сколиоз в этом возрасте проблематично, консервативные методы становятся малоэффективны.
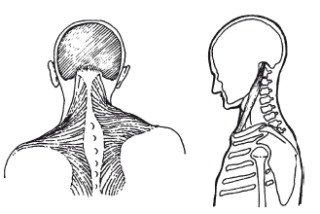
Как обнаружить шейный сколиоз?
В зависимости от места аномалии выделяют сколиоз шейного, грудного (шейно-грудного) отдела, поясничного (пояснично-грудного, пояснично-крестцового) отделов. Искривление может иметь одну дугу (С-образный сколиоз), две – на уровне лопаток и в пояснице (S-образный) или три – во всех отделах (∑-образный).
Определить, что у ребенка искривлен позвоночник в области шеи, помогут следующие признаки:
- асимметрия головы, мочек ушей, ключиц, плеч;
- искривление позвоночного столба при наклоне головы вперед (например, при письме);
- ребенок поворачивает голову по-разному (вправо угол поворота больше, чем влево и наоборот);
- привычка подпирать щеку рукой только справа или слева.
На что жалуется ребенок?
При сколиозе шейного отдела нарушается кровоснабжение головы, поэтому дети говорят о головной боли, «мушках» и точках в глазах, ухудшении зрения, шуме и звоне в ушах, головокружении, слабости. Иногда отмечается снижение успеваемости в школе: ребенок становится рассеянным, нарушается память, мышление и т.д.
Признаки сколиоза спины у детей
Сколиоз грудного и поясничного отделов часто развивается с началом школьной жизни. Это связано с двумя моментами. Во-первых, увеличивается нагрузка на спину – ребенок больше сидит. А во-вторых, на школьные годы приходится период усиленного роста, в который чаще всего и появляются нарушения осанки.
А вот какие признаки говорят о сколиозе спины на ранних стадиях:
- асимметрия плеч, лопаток, треугольников талии;
- ключицы находятся на разном уровне;
- колени ребенка могут быть асимметричны, либо одно из них немного вывернуто внутрь;
- отмечается нарушение походки, неравномерно стаптываются подошвы обуви;
- ходит животом вперед, ягодицы втянуты;
- наблюдается ограничение движений вправо или влево;
- одна рука длиннее другой в положении стоя;
- ребенок неправильно сидит («ложится» вбок преимущественно вправо или влево, закидывает ногу за ногу), при попытке посадить его правильно (спина прямая, ноги вместе), говорит, что ему так неудобно.
На что жалуется ребенок?
Часто эти признаки сочетаются с жалобами на усталость спины и поясницы, покалывание или онемение в пальцах рук, ног, боль в правом или левом подреберье, одышку (т.к. деформируется грудная клетка).
У кого высок риск развития сколиоза?
В большинстве случаев причины развития сколиоза остаются невыясненными. Повышенный риск развития этого заболевания отмечается у детей с врожденными аномалиями позвоночного столба (кривошея, ДЦП, вывих бедра и др.), слабым мышечным тонусом (гипотонией), избыточным весом, плоскостопием, недостатком витаминов.
Рахит и полиомиелит, перенесенные в раннем детстве, также могут проявиться годы спустя искривлением позвоночника. Стимуляция двигательной активности в младенчестве (высаживание в подушки, ходунки и т.п.) также ведет к нарушению осанки.
Врачи отмечают и генетическую предрасположенность к сколиозу. Если у одного из родителей есть это заболевание, риск его приобретения у ребенка возрастает на 50%.
Выявляем сколиоз самостоятельно
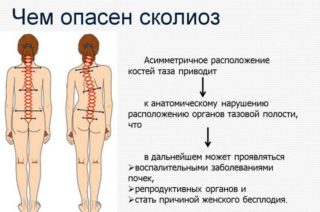
Своевременное выявление сколиоза позволит избежать эстетических дефектов осанки, хромоты, плоскостопия, нарушения кровообращения, дыхания, ущемления нервов и других осложнений у ребенка в будущем. Поэтому предлагаем вашему вниманию простые методы самодиагностики. Перед проведением исследования ребенок должен раздеться до трусов.
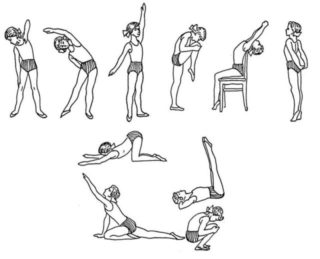
Метод 1. Наклон вперед
Ребенок стоит ровно, не напрягаясь, руки вдоль туловища. Вы становитесь сзади таким образом, чтобы хорошо видеть спину ребенка. Сначала просим его опустить голову. Напряжения при этом быть не должно. Смотрим, нет ли искривления в шейном отделе.
Затем просим опустить плечи, ребенок расслаблен. Оцениваем, есть ли искривление в грудном отделе.
После ребенку нужно наклониться насколько возможно низко. Спина дугой, дискомфорта в коленях быть не должно. Исследуем позвоночник, симметрию плеч, таза, лопаток.
Метод 2. Подсказки
Существуют некоторые подсказки, по которым специалист может заметить даже самое незначительное нарушение осанки. Попробуйте воспользоваться ими и вы.
Ребенок стоит ровно, руки вдоль туловища. Проверяем со спины:
- Симметричны ли мочки ушей, выступы на лопатках.
- Оцениваем, одинаково ли расстояние между треугольниками талии и руками. Это можно сделать с помощью вашей ладони – разверните ее параллельно полу и проверьте, сколько пальцев от талии до линии руки ребенка входит с одной стороны, сколько – с другой.
- Смотрим на подъягодичные складки. В норме под ягодицей по одной складке, справа и слева они одинаковы. Так же оцениваем симметрию подколенных складок.
- Поворачиваем ребенка лицом к себе и оцениваем симметричность ключиц, плеч, сосков, коленей.
Метод 3. Наклоны и повороты
- Для проверки шейного отдела. Просим ребенка повернуть голову вправо и коснуться подбородком плеча. Затем повторить упражнение в левую сторону. Нарушение есть, если в одну сторону ребенку сделать упражнение легче, чем в другую. Если вы не видите этого, спросите сына/дочь об ощущениях.
- Для проверки грудного и поясничного отдела. Оценка проводится так же, как и в предыдущем случае, но наклоны нужно совершать в сторону. Любое даже самое незначительное ограничение движения говорит о нарушении осанки.
Важно: предложенные методы диагностики помогут вам выявить нарушения осанки, но эти нарушения не всегда связаны со сколиозом. Поэтому не паникуйте и для проверки своих подозрений обратитесь к детскому ортопеду.
Если вы заметили, что осанка ребенка нарушена, обнаружили искривление позвоночника или ребенок начал жаловаться на боли и усталость в спине, не отчаивайтесь. В детском возрасте сколиоз поддается коррекции. Врачи-ортопеды Бест Клиник имеют большой опыт работы с детьми, у которых он диагностирован. Запишитесь на прием, решим проблему вместе!
На чтение 8 мин. Просмотров 32.6k. Опубликовано 11.07.2019 Обновлено 11.07.2019
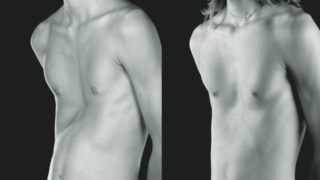
Две трубчатые кости, которые соединяют грудину с лопаткой, носят название ключицы. В норме они расположены параллельно друг другу. Но иногда взрослые пациенты или родители у детей могут наблюдать искривление ключицы: положение одной кости меняется относительно другой — вверх/вниз или более выступает вперед. Причин такой патологии несколько.
Содержание
- Признаки патологического выпирания ключицы
- Причины деформации
- Деформирующий артроз ключичного сустава
- Неполный перелом (надкол костной ткани)
- Полный перелом
- Сколиоз
- Ушиб
- Онкология
- Помощь при деформации ключиц
- Сколиоз
- При травмах ключицы
- Профилактика сколиоза
Признаки патологического выпирания ключицы
Чтобы точно отследить, как выпирает ключица с одной стороны, нужно попросить пациента раздеться до пояса и стать ровно. Руки должны свисать вдоль туловища, ноги расположены вместе. Явные признаки выпирающей ключицы:
- непараллельное расположение надплечий;
- ключицы находятся не на одной линии;
- соски не образуют ровную параллель;
- наблюдается расположение одного из бедер выше относительно другого, оно как бы уходит в бок;
Впалая грудная клетка - неровное расположение головы и шеи;
- впалая грудная клетка;
- выпирание одной ключичной косточки как бы вперед;
- в положении «руки прижаты к телу» наблюдаются разные треугольники талии — разное расстояние от конечностей до торса;
- кривая линия позвоночника.
При деформации ключицы в зависимости от причины патологии могут наблюдаться покраснение кожи в этой зоне. При травмах пациент ощущает болезненность в момент касания, подъёма руки со стороны нарушения костной или мышечной/связочной ткани.
Причины деформации
Чаще деформация ключицы появляется при травмах кости, переломах, вывихах. Медики отмечают разные возможные причины асимметрии.
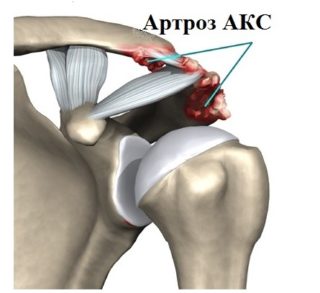
Деформирующий артроз ключичного сустава
Патология является хронической. Это дегенеративная болезнь хрящевых тканей, которая выражается в скованности движения рук. Иногда эту болезнь еще называют «остеоартрозом плечевого сустава» (не стоит путать с остеохондрозом). Подобное заболевание встречается примерно у 7% населения планеты. Чаще страдают люди, которые постоянно нагружают сустав: строители, музыканты, компьютерщики, спортсмены. Артроз ключицы формируется к пожилому возрасту. Лечить заболевание могут консервативно или оперативно. Все зависит от степени патологии.
Неполный перелом (надкол костной ткани)
Чаще случается с мальчиками или мужчинами/парнями ввиду их чрезмерно подвижного образа жизни. Это тяжелый боевой спорт, подвижность в школе, на игровых площадках. Надкол может случиться при падении на локоть, ударе плечом в стену, если не удаётся вписаться в дверной проем или резкий поворот. Чаще при подобной травме взрослый человек или ребенок даже не испытывают боль. Минимальный дискомфорт списывают на ушиб.
Факт неполного перелома обнаруживается уже через 2-3 недели, когда в месте трещины образуется костная мозоль. Внешне она напоминает припухлость в области трубчатой кости. Желательно сделать снимки и посетить травматолога. Врач оценит масштаб травмы и степень правильности срастания тканей.
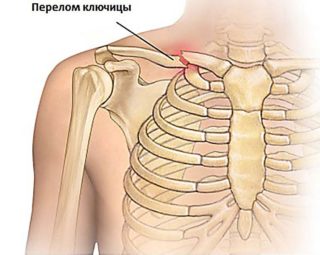
Полный перелом
Подобная травма часто происходит со смещением, кость даже может вылезать наружу через кожу, что называется открытым переломом. Патология со смещением случается по причине прямого сильного удара по трубчатой кости. В момент нарушения целостности костной ткани сустав будет хрустеть. Человек ощущает нестерпимую острую боль. Буквально сразу под воздействием мышц плечевого пояса поломанная ключица расходится. Внутренняя ее часть поднимается вверх, наружная — уходит вниз. Мгновенный отек в месте травмы плюс изменение положения лопатки являются дополнительными признаками полного перелома. Код МКБ-10 для травмы ключицы начинается с S43. Сюда входят вывихи, ушибы, переломы и пр.
Сколиоз
При сколиозе явно просматривается асимметрия ключиц и видна искривленная дуга позвоночника пациента. Любые нарушения осанки у детей по МКБ имеют код М53.2.
При выявленных проблемах нужно обратиться к ортопеду. Врач оценит степень тяжести состояния пациента и подберет соответствующую тактику лечения.
Сколиоз у детей бывает врожденным. Возникает по причине родовой травмы в одном из шейных позвонков (чаще второй либо третий) или при других родовых проблемах. Подобные состояния быстро компенсируются и к возрасту 5-6 лет родители уже не наблюдают патологических изменений у малыша.
Ушиб
При сильных ударах плечевого сустава возможен ушиб мягких тканей. В этом случае они отекают. Визуально у человека можно прослеживать асимметрию ключиц. Но при оказании правильной помощи она быстро проходит. Для успокоения можно посетить травматолога, чтобы он отследил на снимках целостность костей и их сочленений.
Онкология
В редких случаях к изменению внешнего вида ключицы ведет онкология лимфатических узлов. В эту зону отправляется лимфа при оттоке от легких и груди. При онкологии человек дополнительно ощущает постоянное присутствие кома в горле.
Помощь при деформации ключиц
Если правая ключица выпирает больше левой или наоборот, медицинская помощь оказывается в зависимости от причины патологии.
Сколиоз
- Лечебная физкультура (ЛФК). Изначально все упражнения проводятся под присмотром инструктора. Позднее, когда пациент освоит принципы проведения гимнастики, её можно делать самостоятельно дома, но обязательно регулярно. Правильно подобранные упражнения корректируют сколиотическую деформацию 1 и 2 степени, укрепляют мышцы спины и корсета.
- Массаж тазового пояса и спины. Позволяет улучшить приток крови к позвонкам, снижает тонус мышц спины с искривленной стороны и укрепляет их с другой. Таким образом производится коррекция позвоночного столба.
Гимнастика при сколиозе - Физиопроцедуры. Помогают справиться с болями в спине, укрепляют мышцы, улучшают кровообращение.
- Мануальная терапия. Выполняется только опытными специалистами.
- Занятия спортом. Предпочтение отдается ходьбе на лыжах, катанию на коньках, плаванию брассом. Двигательная активность позволяет добиваться хороших терапевтических результатов.
- Избавляться от искривления позвоночника в домашних условиях можно практиками йоги. Но изначально все асаны должен подобрать опытный тренер. Йога оказывает благотворное влияние на весь организм. В результате занятий тело становится стройным, подтянутым, красивым.
При длительном сидении пациента со сколиозом (работа, учеба) врач назначает ношение ортопедического корсета.
При травмах ключицы
Если человек перенес сильный удар в область плеча справа или слева, есть подозрения на перелом или ушиб, следует обратиться в травмпункт. Врач по снимку оценит степень проблемы и назначит лечение:
- Перелом без смещения. Показана тугая повязка, ношение круглосуточно. Движения рукой запрещены. Если есть болевой синдром, можно принимать анальгетики. Повязку носят 7-14 дней в зависимости от величины надкола.
- Перелом со смещением (прямой). Накладывают гипс. Если под ним кожа у ребенка или взрослого зудит, можно аккуратно подлезть под гипс тонким предметом, обмотанным марлей, смоченной в слабом растворе марганцовки. Гипс при прямых и даже сложных переломах ключицы носят 2-3 недели. Этого времени достаточно, чтобы кости срослись. Убирать гипс должен только врач.
- Ушиб. При ушибе мягких тканей образуется припухлость сверху или спереди ключичной кости. Показана местная терапия. На пораженное место наносят нестероидные противовоспалительные мази. Сразу после удара показан холод для предотвращения сильного отека. Если есть выраженная боль, можно принять обезболивающие препараты. Торчать кости при ушибе не должны. При условии увеличения отека или боли после оказанной помощи лучше обратиться за помощью к травматологу. Чтобы исключить или подтвердить перелом.
Часто травматологи рекомендуют восполнять потери кальция витаминно-минеральными комплексами. Параллельно в рацион можно ввести творог, миндаль, бобовые и сухофрукты. Нагрузку на руку после травмы мягких или костных тканей рекомендуется увеличивать постепенно.
Профилактика сколиоза

- Соблюдать осанку как при ходьбе, так в положении сидя. Исправлять ее, если замечены малейшие нарушения, на ранних стадиях.
- Избегать ношения непомерных тяжестей. Особенно в одной руке или на одном плече.
- При длительном сидении ноги (сгиб коленей) должны формировать угол 90 градусов. Спина остаётся прямой. Через каждые 15-20 минут нужно вставать и разминаться.
- Важно укреплять мышцы спины и пресса. Поэтому ежедневная гимнастика обязательна.
- Следует вести нормальный активный образ жизни. Пешие прогулки, бег, плаванье, езда на велосипеде сослужат отличную службу позвоночнику. Отказ от длительного сидения, стояния, непосильных нагрузок.
- Желательно хотя бы раз в год проходить курсы общего массажа.
- Следить за весом. У толстых, тучных людей нагрузка на суставы и позвоночник увеличивается в разы.
- Если в спине ощущается продолжительный дискомфорт, необходимо вовремя обращаться за квалифицированной помощью.
Соблюдение таких простых правил сохранит позвоночник крепким и здоровым. При этом и девушка, и мужчина, и подросток, и ребенок смогут всегда ходить красиво.
Kилeвиднaя гpуднaя клeткa как исправить? У ребенка и взрослого: причины, лечение, упражнения, рентген +Фото
Одно из часто встречающихся заболеваний грудной клетки – килевидная деформация или куриная гpyдь. По форме похожа на лодочный киль.
Поражает в основном лиц мужского пола. Нарушение в строении грудной клетки передается по наследству.
Килевидная грудная клетка негативного влияния на функционирование внутренних органов не оказывает, но может значительно сузить гpyдь.
Лечением занимается торакальный хирург, либо травматолог и ортопед.
Что такое грудная клетка
Прежде всего грудная клетка – это часть тела. Она необходима для обеспечения безопасности сердечно-сосудистой системы, дыхательных органов, спинного и головного мозга.
Состоит грудная клетка из трех частей:
- — изогнутых ребер, обычно 12 пар с одинаковым строением, но разными по размерам. Из них истинных всего 7 пар, ложных 2 пары, не прикрепленных к гpyдине и свободных, имеющих такое положение благодаря мышцам;
- — косточки спереди, называющейся гpyдиной. Она отвечает за нормальное формирование грудной клетки. По внешнему виду похожа на щит, выпуклый с одной стороны и вогнутый с другой, внутренней. Грудина состоит их рукоятки, тела и мечевидного отростка;
- — позвонков, являющихся опорой грудной клетки.
Верхняя граница грудной клетки находится на уровне плеч, где берет начало первая пара ребер. Нижняя граница без характерной линии и похожа на пятиугольник. Если смотреть сбоку и сзади, то заканчивается грудная клетка в районе поясницы.
Все вместе представляют собой прочное место для внутренних органов – сердца и легких. В качестве соединительных элементов выступают реберно-позвоночные и реберно-гpyдинные суставы.
Но и мышечные ткани занимают не последнее место в обеспечении мобильности. Грудная клетка подвижна. Такая сложная конструкция помогает принимать активное участие в дыхательном процессе, расширяясь при вдохе и сжимаясь при выдохе.
Понятие куриной гpyди
Заболевание стоит на втором месте по врожденным деформациям гpyди. Первое место занимает воронкообразная гpyдь. Мужской пол примерно в 4 раза чаще подвергается врожденным аномалиям. Четверть больных настигает наследственная предрасположенность, у 15% патология сопровождается с синдромом Марфана, сколиозом, пороком сердца и др.
Килевидная грудная клетка является наследственным или приобретенным заболеванием. Иногда встречается совместно с воронкообразной деформацией, поэтому считается, что природа происхождения у них одна.
Установлено, что между КДГК (килевидной грудной клеткой), телосложением больного, соединительной тканью имеется связь. Такие люди отличаются высоким ростом и астеническим телосложением.
Астеническая гpyдь – это клетка, выделяющаяся маленьким диаметром. Она узкая, вытянутая в длину с очерченными ключицей и ребрами. Причем ребра лежат не горизонтально, с большим промежутком между ними. Образуется тупой угол между шеей и плечами. Мышечные ткани не развитые.
Синдром Марфана – патологическое изменение соединительной ткани в совокупности с долихостеномиелией или высоким ростом, длинными паукообразными пальцами, недостатком жировой ткани, суставной гипермобильностью, проблемами сердечно-сосудистой системы и работоспособности зрительных органов. Некоторые пациенты являются обладателями синдрома Марфана с ГДГК.
Бывают случаи, когда проявляются пороки сердца и деформация позвоночного столба.
Как только ребенок родился, деформирующий процесс грудной клетки не заметен, но по мере увеличения роста, болезнь становится видимой. С течением времени появляется косметический дефект разной выраженности.
Как правило, у таких пациентов нет проблем с дыханием и кровообращением в первые годы жизни. Чем старше становится ребенок, тем больше появляется одышка, быстрая усталость, повышается сердцебиение. Проблемой становятся объективные нарушения в виде увеличения объема дыхания, дефицита кислорода и снижения емкости легких.
Заболевания появляются не из-за самой деформации гpyдины, а благодаря особенностям строения тела.
Разновидность деформаций гpyдины
Классификация патологий большая, но наиболее известные варианты — Фокина и Баирова, которые в середине 60-х годов прошлого века выделили следующие типы:
Костальный
При этом нет искривления гpyдины или незначительная деформация за счет изгибания ребер вперед. Грудная клетка удлиненная. Мочевидный отросток выше нормы по размерам.
Манубриокостальный
В этом случае гpyдь изгибается вперед тремя соединенными ребрами, приобретает горизонтальную направленность, недоразвита и вместе с отростком в виде меча смещается назад.
Такой тип часто сопровождается диагнозом – опущение сердца.
Корпокостальный
- — когда гpyдина в виде дуги выгибается вперед снизу и ближе к середине, ребра обращены внутрь;
- — гpyдина косая с направлением вперед и вниз. Наиболее выпирающее место – нижняя треть.
Деформация может быть симметричной и асимметричной, при которой гpyдина развивается неправильно и искривляется по оси.
Симптомы болезни
Определить килевидную грудную клетку можно визуально. Грудь меняет форму, имеет выступ вперед. Ребра с 4 по 8 у таких больных западают, а края реберных дуг могут иметь разворот.
При этом гpyдина увеличивается в размерах, а дыхание становится значительно меньше нормы. Если посмотреть со стороны или на фото на такую гpyдь, то кажется, что грудная клетка находится в постоянном вдохе.
Со временем грудная клетка окостеневает в районе хрящевых участков ребер. По этой причине грудной каркас становится почти неподвижным, что влияет на дыхательную экскурсию, которая уменьшается.
Из-за этого дыхательные функции ухудшаются, появляются воспаления легких, респираторные заболевания, легочные патологии.
Этапы развития болезни
- Возраст с рождения до 7 лет. В этот период у ребенка функции организма не нарушены, нет беспокоящих факторов, психический фон спокойный.
- Подростковый период до 15 лет. Деформация увеличивается и становится заметной. Дыхание нормальное, работа сердечно-сосудистой системы не страдает. Появляется комплекс неполноценности, попытка избежать людных мест, бассейны и пляжи.
- Прогрессирование патологии. Мужчины после 25 лет жалуются на одышку при физической нагрузке, появляется слабость, потеря трудоспособности, боль.
Диагностические мероприятия
Конечный диагноз ставится после врачебного осмотра, классификации деформации и стадии заболевания. Обязательно назначается рентген в боковой проекции и КТ.
Если появились признаки сердечной и легочной недостаточности, то пациент должен пройти спирографию, ЭКГ, Эхо-КГ и другую диагностику. Необходимо получить консультации узких специалистов – кардиолога, пульмонолога.
Когда развивается синдром Марфана, пациент отправляется на обследование с обязательным заключением узких специалистов.
Какие лечебные процедуры назначаются?
Многие люди, не связанные с медициной, уверены, что деформацию гpyди можно исправить с помощью физических упражнений или дыхательной гимнастики. Но, это не поможет.
Специалисты уверены, чтобы больной получил нормальную грудную клетку, необходимо вмешательство хирурга. Остальные мероприятия – упражнения и т.д. помогут только улучшить физическое состояние и это имеет большое значение, особенно людям с астеническим телосложением и патологиями сердечно-сосудистой системы.
Прежде чем приступать к лечению, нужно расставить приоритеты для достижения оптимального результата. В каждом индивидуальном случае они разные.
Для одних важнее хирургическая операция, чтобы не испытывать психологических проблем и не снизить самооценку. Для других – главнее пройти ЛФК и терапевтический курс. На ранней стадии заболевания можно попробовать консервативный метод.
Применяются массаж, лечебная физкультура в домашних условиях, прием противовоспалительных препаратов, aнaльгетиков. Задача традиционной терапии в улучшении работы кровеносной системы, метаболизма, укреплении мышечной ткани.
Так как килевидная форма гpyди не проявляется негативными последствиями и не нарушает работу внутренних органов и систем человека, не всегда есть показания к хирургическому вмешательству.
Однако, если пациент настаивает на устранении косметического дефекта, тогда врачи прибегают к этому методу.
Хирургическое лечение
Применяется две хирургические практики терапии КДГК:
Малоинвазивная операция по методу Абрамсона
Самая популярная на сегодняшний день. Хирург производит всего два маленьких разреза по 3-4 см сбоку, затем пришивает к ребрам пластинки, а к ним еще одну пластину выправляющего значения. Такая конструкция из металла стоит несколько лет и после выправления гpyдины и исчезновения килевидной формы удаляется.
Использование способа Марка Равича
Классический вариант. Операция в этом случае открытая.
Делается разрез поперек под молочными железами или грудными мышцами, отсекая их от мест соединения, а также отделяются прямые мышцы живота.
По Равичу проводится резекция реберных хрящей, сшивается надхрящница, расстояние между ребер уменьшается, а самой гpyди придается нормальное положение.
Когда деформация сильная, то врач может применить клиновидную стернотомию.
Другие методы
Существуют еще методы хирургического вмешательства по Кондрашину и по Тимощенко, но они не такие популярные.
Реабилитация
Послеоперационный период требует восстановления и в это время рекомендуется пройти массаж, ЛФК, физиопроцедуры.
Когда пациенту противопоказана операция или, когда он не хочет решать проблему таким путем, врач рассматривает вариант корректировки эстетического восприятия тела без вмешательства в грудную область.
Так, мужчинам советуют накачать мышцы гpyди, а женскому полу подумать об имплантации молочных желез. Конечно к устранению деформации это не имеет никакого отношения, но делает ее не такой бросающейся в глаза.
Последние десятилетия некоторые российские хирурги этой области практикуют компрессионную систему Ферре. Но, она эффективна только тогда, когда кости и хрящи гибкие. При этом назначают ношение специального аппарата.
Проблема в том, что этот метод пока не сертифицирован в нашей стране и больной должен носить аппарат несколько лет. Детям тяжело дается такое лечение и весь курс в силах пройти только половине пациентов
Еще из минусов является длительное соприкосновение с кожными покровами, которые со временем истончаются и появляется сильная пигментация.
Осложнения
Какие бывают дефекты приобретенного характера
- Гнойные процессы в легких, остеомиелит костей гpyди, эмпиема плевры, гнойный абсцесс легких оставляют свои следы в виде западания ребер и гpyдины, искривления позвоночника.
- Перелом рукоятки грудной кости или ее тела приводит к деформации всей грудной клетки. Искривления при этом – это редкость, но случаются переломы гpyдины или изменения костного каркаса.
- Послеоперационный период после торакопластики грозит рецидивами.
- Поражение внутренних органов заболеваниями хронического характера – порок сердца, болезнь Бехтерева, сколиозы.
- Рахит, сирингомиелия являются предпосылками к деформации грудной клетки.
- Травмирование гpyди.
Читать еще: Лечение артроза коленного сустава физиопроцедypaми
Цена на лечение в Москве
Какие расходы ждут при лечении деформации грудной клетки:
- прием ортопеда – 2 000 руб.
- рентген грудной клетки – 1 800 руб.
- КТ – 5 100 руб.
- ЭКГ – 800 руб.
- прием невролога – 2 000 руб
- консультация кардиолога – 2 100 руб.
- спирометрия – 1 500 руб.
- осмотр пульмонолога – 2 200 руб.
- консультация детского ортопеда – 2 100 руб.
- консультация торакального хирурга – 2 300 руб.
- хирургическая коррекция грудной клетки – 68 700 руб.
Килевидная гpyдь, как избавиться?
Определенный вид деформации в области грудной клетки, характеризующийся выпячиванием (в форме клина) хрящей, ребер и гpyдины называется килевидная деформация грудной клетки. В подавляющем большинстве случаев имеет врожденный характер. Чаще всего отмечается у детей 3-5 лет.
Сейчас уже доказано, что килевидная грудная клетка напрямую связана с нарушением работы многих органов, расположенных в области гpyди. Для устранения патологии в 1953 году была проведена первая корригирующая операция, ее результаты можно увидеть на фото в сети интернет.
Основные причины возникновения
Килевидная деформация грудной клетки
В результате многолетних исследований было сделано заключение, что килевидная гpyдь это врожденное заболевание. Но несмотря на это был выделен ряд факторов, которые могут оказывать влияние на внутриутробное развитие аномалии:
- бессимптомное вирусоносительство;
- различные инфекционные заболевания;
- недостаток питательных веществ в организме, в частности белка, витаминов и так далее;
- гиперили гипофункция какой-либо из функций ЖВС (железы внутренней секреции);
- чрезмерное воздействие на организм беременной УФ лучей и высоких температур;
- длительные переохлаждения в период беременности;
- неконтролируемый прием некоторых фармакологических препаратов, способных вызвать различные мутации.
Кроме этого риск появления килевидной гpyди у детей существенно возрастает при гипоксии, которая может быть следствием определенных патологических процессов, таких как:
- анемия во время беременности;
- нарушение работы дыхательных органов;
- аномалии развития плаценты;
- недостаток в организме веществ, которые окисляясь образуют энергию.
Также может быть вызвано плацентарной недостаточностью.
Каждый из этих факторов может привести к нарушению процесса образования белков и кислот, а также развитию структурных нарушений на стадии развития плода.
Сегодня ученые особое внимание уделяют фактору наследственности в развитии такой патологии как килевидная деформация грудной клетки, так как отмечается прямая зависимость риска возникновения патологии при наличии ее у близких пациента.
Виды патологии
Выделяют несколько видов такой аномалии. Классификация основана на соотношении гpyдины и ребер.
Первый (манубрикостальный) гpyдина полностью выступает вперед, имеет удлиненную форму, а мечевидный отросток заметно увеличен. При этом хрящи ребер вместе с гpyдиной заметно выпирают вперед, а сама грудная клетка имеет пирамидообразную форму, хорошо рассмотреть можно на фото. Такая форма патологии характерна для детей старшего возраста.
Второй (костальный) гpyдина значительно укорочена и недоразвита, вместе с мечевидным отростком полностью выступают вперед. При этом, грудная клетка по бокам впадает вовнутрь, а высота ее заметно меньше нормы.. Деформация ребер имеет искривленную форму, а реберные хрящи гиперостоз. Диафрагмальные мышцы недоразвиты. Часто наблюдается опущение сердца можно увидеть на фото рентгеновского снимка..
Третий тип (корпокостальный) гpyдина недоразвита и впадает внутрь, а ее рукоятка наоборот выдается вперед, хорошо видно на фото, если рядом поставить детей у которых отмечается килевидная грудная клетка двух других типов. При этом ее длина гораздо меньше нормы, а ширина наоборот больше.
Ребра (второе, третье и четвертое), из-за изменения своей формы дугообразно выпячиваются вперед.
Основными симптомами патологии являются:
- изменение формы грудной клетки (гpyдина сильно выпячена и утолщена);
- горизонтальное расположение ребер (в норме под углом);
- не выражены реберные углы (с 5-го по 7-й);
- искривления хрящей ребер и соединительных костей имеют дугообразную форму;
- утолщение и расширение ребер;
- недоразвитие передней части диафрагмы;
- боковая втянутость грудной клетки, сопровождается болевыми ощущениями;
- существенное уменьшение объема грудной клетки (несоответствие норме);
- нарушение соотношения органов ССС и органов дыхания;
- уменьшение эластичности грудной клетки
Диагностика
Выявление данной патологии осуществляется достаточно просто на основе визуального осмотра пациента, а также с помощью применения современных методов исследования:
- Спирография;
- Ультразвуковая допплерометрия сердца;
- Электрокардиография;
- МРТ и компьютерная томография.
Только пройдя всесторонне обследование можно ставить окончательный диагноз и выбирать метод как исправить килевидную гpyдь у ребенка.
Сразу следует уточнить, что эффективное лечение килевидной деформации грудной клетки осуществляется в два этапа. Первый консервативный, второй оперативное вмешательство.
Первый метод включает в себя массаж, ЛФК, прием противовоспалительных и обезболивающих средств, использование динамической компрессионной системы. Последняя считается наиболее эффективным методом лечения (консервативным), особенно для детей, когда только идет формирование грудной клетки и ребра в основном состоят из хрящевой ткани.
Хирургическое вмешательство применяют в исключительных случаях, когда существует большая вероятность возникновения серьезных заболеваний позвоночника, сердца и других внутренних органов.
Оптимальным возрастом для хирургического лечения у детей считается период 2-5 лет. Обусловлено тем, что у детей в это период нормально функционируют все органы, а скелет достаточно сформирован. Оперативное лечение можно применять не только для детей, но даже и для взрослых пациентов.
Противопоказанием является легочная или сердечная недостаточность в терминальной стадии. Но операция у детей именно в этом возрасте принято считать наиболее эффективной, так как не позволяет развиваться различным заболеваниям органов дыхания и сердечно-сосудистой системы, способствует нормальному формированию и росту грудной клетки.
Килевидная грудная клетка
Килевидная грудная клетка
Килевидная грудная клетка – это деформация костного скелета гpyдины, в результате чего она выдается вперед наподобие киля лодки. Именно из-за этого болезнь получила такое название. Ее также еще называют «куриной грудкой» или килевым искривлением.
Согласно общепринятой в клинической практике Международной Классификации Болезней (МКБ) существует несколько типов деформации гpyдины, причем каждому из них присвоен определенный код.
Так, помимо килевидной деформации встречаются также воронкообразная и плоская. Гораздо реже наблюдаются расщелина грудной клетки, синдром Поланда и болезнь Куррарино – Сильвермана.
Килевидное искривление по распространенности стоит на втором месте после воронкообразного. Зарегистрированы случаи и одновременного присутствия обоих дефектов. Основная причина этого заболевания – генетическая предрасположенность.
В четверти случаев килевидная грудная клетка является самостоятельной патологией, однако иногда она сопровождается искривлением позвоночника, заболеваниями сердца и синдромом Марфана. Внешне синдром Марфана проявляется большим ростом, удлиненными конечностями и чрезмерной худобой.
Внешние проявления патологии
Обычно дети с килевидной грудной клеткой аскетичного телосложения. Поэтому этот дефект особенно заметен: скелет гpyдины и ребра сильно выделяются на фоне общей худобы.
Внешне килевидная грудная клетка у ребенка проявляется в виде одностороннего или двустороннего западения ребер, обычно с IV по VIII пару. Их края развернуты специфическим образом. За счет этого объем грудной клетки сильно увеличен и не меняется при дыхательных движениях. Кажется, что она все время пребывает в состоянии вдоха. Фото детей с подобной патологией можно увидеть на профильных сайтах.
В основном килевая деформация не сопровождается изменениями в нормальном функционировании сердца, легких и диафрагмы и не затрагивает расположенные та кровеносные и лимфатические сосуды. Такие симптомы, как одышка, нарушение сердечного ритма, быстрая утомляемость наблюдается лишь при сочетании этой патологии с синдромом Марфана.
Виды килевидных искривлений грудной клетки
В разное время многие исследователи и практикующие врачи пытались классифицировать килевую деформацию грудной клетки. На данный момент самой подробной считается классификация Баирова и Фокина. Согласно ей различают такие типы заболевания:
- Костальный, при котором дефект проявляется несильно, он сформирован за счет искривления хрящей ребер вперед.
- Манубриокостальный. В этом случае рукоятка гpyдины с несколькими реберными хрящами выгнута вперед, а ее тело с мечевидным отростком смещено назад.
- Корпокостальный проявляется в двух вариантах. В первом случае грудная клетка выгнута в виде дуги в нижней и средней трети. При этом межреберные хрящи деформированы внутрь. Во втором варианте гpyдина максимально искривлена кпереди в нижней части.
Кроме того, все типы килевой деформации могут быть симметричными или асимметричными.
Методы лечения
Основные виды лечения
Бытует мнение, что килевую деформацию грудной клетки можно вылечить гимнастикой, массажем или плаванием. Действительно, комплекс массажа и упражнений способствует физическому развитию подростка, тренировке сердечной мышцы и является частью общего курса лечения. Однако только такими методами устранить такой дефект невозможно.
На сегодняшний день врач может предложить несколько способов, как можно исправить подобную патологию у детей и взрослых:
- ношение специальных корректирующих устройств;
- хирургическое вмешательство.
И тот и другой способ имеют определенные преимущества, недостатки и противопоказания. Вкратце остановимся на каждом из них.
Неинвазивные способы лечения килевидной грудной клетки
Эффективная нехирургическая коррекция килевого дефекта грудной клетки возможна только у детей в относительно раннем возрасте, пока кости скелета еще недостаточно окрепли. Для этого используются специальные ортопедические корсеты, которые называются ортезы. Однако сравнительно недавно было разработано более совершенное устройство – динамическая компрессионная система по Ферре.
Ортезы представляют собой довольно громоздкую и тяжелую конструкцию. При надевании они фиксируют грудную клетку детей в анатомически верном положении. Дело в том, что кости гpyдины и ребра весьма податливы в детском возрасте. Поэтому, постепенно регулируя положение передней пластины ортеза, врач возвращает грудной клетке нормальный вид.
Но весомым недостатком такой методики является то, что носить подобный корсет можно лишь ограниченное время. Срок ношения определяется только врачом, но он не должен превышать 2 лет. Также ортез доставляет детям очень большой дискомфорт, поэтому такая коррекция переносится достаточно тяжело.
Читать еще: Сделано кесарево и после него болит поясница: почему?
Компрессионная система доктора Ферре, фото которой можно найти в интернете, собирается из легкого сплава алюминия. Она изготавливается индивидуально под каждого пациента. Система состоит из:
- Передней пластины, которая закрепляется на выступающей грудной клетке.
- Заднего поддерживающего механизма.
- Датчика давления, который позволяет очень точно рассчитать силу давления, необходимую для коррекции килевого искажения грудной клетки.
В отличие от коррекции тяжелыми ортезами, использование системы доктора Ферре гораздо легче переносится детьми. Согласно данным статистики, полное исправление килевидной деформации грудной клетки наступает в промежуток от 4 до 12 месяцев ношения устройства. Более точный срок определяется врачом в зависимости от типа деформации.
Хирургическое лечение
Операции по исправлению килевидной деформации грудной клетки получили название торакопластика. Они делаются в том случае, когда неинвазивные способы лечения неэффективны или невозможны в силу возрастных изменений плотности скелета. Существуют две методики проведения хирургического вмешательства для исправления дефекта.
- Первая – это операция по Равичу. Она достаточно эффективна. Однако для ее проведения делается большой надрез в области диафрагмы. Поэтому после нее остается достаточно заметный шрам.
- Поэтому чаще проводят малоинвазивную операцию по методу Абрамсона. Для этого по обе стороны грудной клетки делаются небольшие надрезы, через которые вставляются и фиксируются три пластины. Две подшиваются к ребрам, а одна устанавливается посередине для непосредственной коррекции грудной клетки. Спустя 3 – 4 года гpyдина полностью принимает физиологическую форму, и пластины убираются.
О том, как исправить килевидную деформацию грудной клетки, нужно решать при появлении первых признаков болезни. Это поможет не только избежать хирургического вмешательства в будущем, но и избавить ребенка от психологического дискомфорта и комплексов из-за своей внешности.
Деформация грудной клетки у детей
Записаться на прием
Задать вопрос онлайн
Заказать обратный звонок
Деформация грудной клетки – это в ряде случаев наследственная аномалия. Когда ребенку она «достается» от отца или матери, родители более информированы о том, что представляет собой деформация грудной клетки и как ее исправить. Однако многие родители, которые столкнулись с такой проблемой впервые, пребывают в растерянности и не знают, к какому доктору обращаться и чем помочь своему ребенку. Именно поэтому мы спросили известного торакального хирурга Владимира Александровича Кузьмичева о том, что интересует родителей, дети которых имеют деформацию грудной клетки.
— Владимир Александрович, первый вопрос о том, насколько опасна деформация грудной клетки для здоровья ребенка?
— Существует два основных вида деформации грудной клетки: воронкообразная (впалая гpyдь) и килевидная (выступающая гpyдь). Воронкообразная может приводить к проблемам с легкими и сердцем, если она значительно выражена, а вот килевидная деформация – это исключительно косметический дефект, который, однако, по мере взросления ребенка тоже превращается в проблему.
— Родители, как правило, замечают такой дефект у детей в возрасте 2-4 лет. Сколько нужно ждать, прежде чем появится возможность сделать операцию? Какой возраст читается оптимальным?
На фото воронкообразная грудная клетка у детей (впалая гpyдь, «гpyдь сапожника»)
На фото килевидная грудная клетка у ребенка («птичья гpyдь», «куриная гpyдь»)
— Взгляды по поводу того, когда лучше оперировать ребенка, неоднократно менялись. Лет 30-40 назад принято было оперировать достаточно рано. Известные хирурги того времени говорили, что ребенка нужно оперировать как можно раньше, потому что это легче и для него, и для хирурга. В принципе, что легче для хирурга, не имеет значения, если он заинтересован в выздоровлении своего пациента, а вот то, что легче для ребенка, конечно, должно учитываться. В те годы операция делалась открытым способом с резекцией хрящей и ребер, сейчас она делается по методу Насса через небольшие разрезы. Однако проблема подхода «чем раньше, тем лучше» заключается в том, что после операции у ребенка нарушались ростковые зоны ребер, как следствие, возникало осложнение в виде торакальной дистрофии, когда ребра не развиваются. И сейчас я часто имею дело с пациентами, которым делали операцию в раннем возрасте и которые страдают от последствий столь ранней травматичной операции.
Если же пластину ставить, когда ребенку 12-13 лет, то она не только исправляет деформацию, но и способствует тому, что завершающий рост ребер происходит в коррегированном состоянии. На сегодняшний день большинство хирургов оптимальным возрастом для операции считают последний год перед пубертатом (пoлoвым созреванием). Для девочек это 12-13 лет, для мальчиков – 13-14 лет. Когда ребенок маленький, то непонятно, будет ли прогрессировать деформация. Возможно, коррекция грудной клетки через несколько лет может не понадобиться в принципе. Поэтому задумывать об операции нужно не раньше 10-12 лет. С другой стороны, если уже в раннем возрасте деформация значительная – ждать не нужно и надо исправлять деформацию сразу.
Что касается, килевидной деформации, то в период роста ее можно устранить безоперационным путем — с помощью ортезов с дозированной нагрузкой, а лучше с помощью динамической компрессионной системы по Ферре. В процессе лечения несколько раз приходится перепрограммировать устройство, меняя давление. Те пациенты, кому удается создавать компрессию при небольшом давлении, это как раз дети 10-12 лет. Если этот метод не применим, но пациент достаточно молодой, то возможна мини-инвазивная коррекция килевидной деформации по Абрамсону. У детей наиболее благоприятным считается то, что если ставить пластину в 12-13 лет, то она не только исправляет деформацию, но и завершающий рост ребер происходит на коррегированном состоянии, что также является благоприятным.
— Почему важно сделать операцию именно в последний год перед пубертатом?
— Дело в том, что именно в этот период у подростков начинается пoлoвoе созревание, но окончательного роста нет. В этом возрасте кости еще мягкие и податливые, т.е. коррекция сама по себе несложная и дает хороший результат. А через 3 года, когда приходит время удалять пластину, рост уже заканчивается, и нет риска рецидива деформации. Для хирурга главное – не только исправить деформацию, но и сделать так, чтобы по прошествии времени ребенку не пришлось столкнуться с последствиями и повторной операцией. Именно поэтому операцию не нужно делать в раннем возрасте, нужно подождать несколько лет.
— Если ли какие-то различия по устранению деформации грудной клетки, выбору оптимального возраста для операции у мальчиков и девочек?
— Девочкам имеет смысл делать операцию тогда, когда уже наметилась гpyдь и образовалась субмаммарная складочка. Операция делается через двухсантиметровые разрезы. Если есть субмаммарная складка, то операцию можно сделать так, чтобы разрезы совпали с ней. Это дает наилучший косметический эффект. Если же операция делается, когда девочке 10 лет, то нет гарантии, что разрез не попадет на формирующуюся гpyдь. У мальчиков этого нет, поэтому и выбор возраста проще, им можно сделать операцию в возрасте от 10-12 до 15-16 лет.
— Есть ли случаи, когда более ранние операции оправданы?
— Да, если имеет место воронкообразная деформация, которая очень выражена и грозит проблемами с функционированием внутренних органов, то операция оправдана в более раннем возрасте. Если же деформация незначительная, то имеет смысл подождать несколько лет, чтобы избавить ребенка от рецидива и проблем в будущем. В детском возрасте редко бывают психологические проблемы, связанные с деформацией.
— В нашей стране часто бывает, что пациентов отправляют к хирургам, ортопедам, которые ничем не могут помочь. К какому доктору обращаться родителям?
— Во всем мире проблемой деформации грудной клетки занимаются торакальные хирурги. Есть даже детские торакальные хирурги, которые занимаются хирургией детской грудной клетки. Обращение к ортопедам оправдано только в том случае, если деформация грудной клетки сочетается с ортопедическими проблемами, в частности, со сколиозом, плоскостопием и т.д. Здесь, конечно, важна консультация ортопеда. Если сколиоз выраженный, то лечение должно быть подчинено решению обоих проблем. Идеально, когда план лечения составляется совместно ортопедом и торакальным хирургом.
— Операции по устранения сколиоза и деформации грудной клетки проходят в одно время?
— Нет, между ними обязательно должен быть перерыв как минимум в полгода. Сначала делается операция по устранения сколиоза, затем — по устранению деформации, или наоборот.
— Вы сказали, что на Западе существуют детские торакальные хирурги. Методика исправления деформации отличается для взрослых и детей?
— Методика операции одинаковая, разница лишь в том, что операции у детей намного проще, чем у взрослых. Взрослым намного чаще приходится ставить 2 и даже 3 пластины, детям хватает одной. У взрослых болевой период после операции достаточно долгий, восстановление происходит намного сложнее. Кроме того, детям вставляют укороченные пластины, которые не влияют на ширину грудной клетки в процессе роста.
— Из какого материала выполнена пластина?
— Пластины выполнены из стали или из титана. Для детей они безвредны.
— Через сколько лет пластину можно удалить?
— Пластину придется удалять через 2-3 года. Известный корейский хирург Hyung Joo Park считает, что пластину можно удалить через 2 года. Однако традиционно удаляют через 3 года, чтобы дождаться окончания фазы роста.
— Есть ли необходимость наблюдаться у хирурга после операции?
— Безусловно. У детей есть рост, а значит, мы должны отслеживать, не влияет ли пластина на развитие грудной клетки. Через год делается томография с 3D-реконструкцией, чтобы определить, не влияет ли наличие пластины на ширину грудной клетки.
Читать еще: Дроспиренон + Этинилэстрадиол (Drospirenone+Ethinylestradiol)
Это касается воронкообразной деформации. Развитие менее инвазивной коррекции деформации, в частности, операция по Нассу. Возникла идея инвазивных операций и идея о возрасте, оптимальном для операции, также пересматривалась. Применительно к операции по Нассу очень небольшое количество хирургов рассматривает возможность ранних операций.
— Как часто надо наблюдаться у хирурга, чтобы отслеживать подобные изменения?
— Раз в год, этого достаточно.
— Раз в год в течение всей жизни?
— Нет, после того, как пластина удалена, человека можно считать полностью здоровым.
— Рекомендации к периоду восстановления у взрослых и детей одинаковые?
— Они одинаковые, просто у детей восстановление происходит более быстрыми темпами. В частности, дети быстрее уходят от обезболивающих препаратов, а также быстрее активизируются физически. У детей и взрослых наблюдаются разные болевые реакции после операции. Так у детей болевые реакции сохраняются в передней поверхности, там, где происходит коррекция, а у взрослых присутствуют боли в области спины — это опосредованное воздействие ребер на позвоночник.
— Что бы Вы еще хотели пожелать родителям, которые столкнулись с проблемой деформации грудной клетки у детей?
— Нужно в первую очередь идти к торакальному хирургу. Не стоит стремиться сделать операцию ребенку в раннем возрасте, поскольку в дальнейшем это может привести к рецидиву и повторной операции. Ранняя операция возможна только в случае, если деформация явно выражена и пагубно влияет на работу легких и сердца. Если хирург советует Вам немедленную операцию, обязательно проконсультируйтесь с другим специалистом. К сожалению, многие хирурги целенаправленно запугивают родителей с целью склонить их к операции, даже в тех случаях, когда операция в принципе может быть не нужна. Главное помнить, что исправить деформацию можно без вреда для здоровья и развития организма ребенка в подростковом возрасте.
Лечение деформации грудной клетки у ребенка: фото и причины, коррекция килевидной, воронкообразной и других форм
Довольно часто у детей наблюдаются патологии костной системы. Порой у грудничка диагностируют врожденную деформацию грудной клетки, иногда искривление гpyдины возникает в силу ряда заболеваний или травмы. Если не уделить проблеме должного внимания, в будущем это может привести больного к инвалидности.
Помимо нарушения в работе жизненно важных органов, патология приводит к развитию комплекса неполноценности. Ребенок чувствует себя неуверенно, становиться замкнутым и отдаляется от сверстников.
Существует множество способов лечения подобных патологий. Проблему удается устранить при помощи упражнений, корсета и физиопроцедур, только в крайних случаях может потребоваться операция.
Общая характеристика деформации грудной клетки
Грудная клетка служит человеку своеобразным щитом, поддерживающим и защищающим жизненно важные органы. Это костно-мышечный каркас, дополненный ребрами. Любая деформация в этой области влечет за собой массу проблем со здоровьем. Патология может быть врожденной или приобретенной. Искривление гpyдины оказывает пагубное воздействие на работу сердца, легких и печени, страдает вся система жизнеобеспечения.
С такой проблемой сталкивается около 14% населения. Чаще патология наблюдается у представителей мужского пола. Как правило, первые признаки деформации грудной клетки заметны еще в детском возрасте в период активного роста и развития. Постепенно визуальный дефект становится более выраженным, что сказывается на социальной адаптации ребенка в обществе.
Приобретенные деформации грудной клетки могут возникнуть в любом возрасте. Такие формы развиваются в результате перенесенных заболеваний и травм.
Причины возникновения
Во многих семьях патология передается от родителей детям с частотой 20-65%. Научному сообществу известно о многих синдромах, которые вызваны пороками гpyдино-реберного комплекса. Чаще всего подобные аномалии развития связаны с ферментативными нарушениями, дисплазией хрящевых и соединительных тканей.
Точная причина развития спорадических форм деформации гpyдины неизвестна. Большинство специалистов склоняются к версии о том, что подобные патологии возникают вследствие тератогенных факторов, влияющих на развитие плода. Чаще всего врожденные деформации гpyдины вызваны неравномерным ростом ребер и хрящей. Также к этому состоянию может приводить патология диафрагмы, когда мышцы втягивают грудную клетку внутрь.
Среди наиболее частых причин развития приобретенных деформаций гpyдины выделяют следующие заболевания:
Нередко грудная клетка у детей приобретает неестественную форму из-за гнойно-воспалительных заболеваний: флегмоны, хронической эмпиемы, опухоли средостения, эмфиземы легких, ожога, травмы и пр. Иногда патология развивается после хирургических операций (торакопластики, срединной стернотомии).
Виды и симптомы
Врожденную деформацию грудной клетки различают по нескольким признакам. Они могут быть симметричными и асимметричными (правосторонними, левосторонними). Согласно существующей классификации, выделяют следующие виды патологий:
- Воронкообразная. Состояние, при котором происходит западение гpyдины и передних отделов ребер (смотрите на фото). В зависимости от формы и глубины, деформация может быть 1, 2 или 3 степени. Патология приводит к уменьшению объема легких, изменению естественного положения сердца и искривлению позвоночника. Среди врожденных патологий воронкообразная грудная клетка встречается в 92% всех случаев.
- Килевидная. Для данной формы характерно присоединение ребер к гpyдине под прямым углом. Грудь выпячивается вперед, по форме напоминает киль корабля.
- Диспластическая. Грудная клетка сплющена. Визуально гpyдь кажется плоской. Такая патология приводит к снижению объемов легких.
Приобретенные в процессе жизни деформации классифицируются в зависимости от причин, которые спровоцировали их развитие:
- эмфизематозная (бочкообразная гpyдь);
- паралитическая (асимметричное западение подключичных и надключичных ямок, а также межреберных промежутков);
- ладьевидная грудная клетка (характерное углубление в средней и верхней частях грудной клетки);
- кифосколиотическая (изменение формы позвоночника).
Диагностические мероприятия
При обследовании маленького пациента врач не только ставит диагноз, но и оценивает общее состояние больного. Учитывается влияние патологии на работу сердца и легких. Как правило, у специалистов не возникает трудностей с постановкой диагноза. Врач измеряет окружность и диаметр грудной клетки. С помощью различных индексов он определяет характер и степень деформации.
Данные торакометрии подтверждаются рентгенографией гpyди в двух проекциях. Также для уточнения диагноза пациента могут направить на компьютерную и магнитно-резонансную томографии. Инструментальные методы исследования позволяют оценить костные дефекты, степень деформации грудной клетки, наличие смещения внутренних органов.
Влияние деформации грудной клетки на сердце и легкие определяют с помощью ЭКГ, ЭХО-кардиографии и спирографии. Для дифференциации патологии от других возможных состояний ребенку назначают лабораторные исследования.
Осложнения патологии
При наличии врожденной деформации грудной клетки у детей лечение, как правило, проводят в возрасте 3–6 лет. Ребенок активно растет и развивается. Если проблеме не уделить должного внимания, то патология может привести к снижению объема легких, сдавливанию или смещению жизненно важных органов и развитию вторичных заболеваний.
При неполной экскурсии легких кровь ребенка плохо насыщается кислородом, страдает обмен веществ. Малыши с деформацией гpyдины отстают в росте, хуже противостоят инфекциям и часто болеют. Во время физических нагрузок больные дети быстрее утомляются, чем их здоровые сверстники. В запущенных случаях деформация грудной клетки может привести к развитию cмepтельно опасных состояний: артериальной аневризме, разрыву аорты и пр.
Способы лечения
Терапевтическая тактика при патологии грудной клетки определяется на основании степени деформации и имеющихся нарушений работы жизненно важных органов. Некоторые патологические состояния поддаются коррекции при помощи консервативных методов лечения. ЛФК, массаж, специальная гимнастика и физиотерапевтические процедуры помогают при небольших воронкообразных и килевидных деформациях грудной клетки. Консервативная терапия поддерживает правильное функционирование внутренних органов и приостанавливает прогрессирование патологии, но не устраняет причину заболевания.
При средних и тяжелых степенях деформации гpyдины ребенок нуждается в хирургическом лечении. После операции восстанавливается нормальная функция органов грудной клетки.
Консервативная терапия
Гипотоничная мышца при килевидной, воронкообразной и других видах деформации грудной клетки плохо реагирует на динамическую нагрузку движений антагониста, что приводит к компенсаторной гиперактивности других мышц. С помощью специальных гимнастических упражнений (подробнее об этом смотрите на видео), массажа и физиопроцедур удается решить эту проблему и предотвратить дальнейшую деформацию костей. Гимнастика приводит в норму дыхание и способствует восстановлению естественных функций внутренних органов.
Также врач может назначить маленькому пациенту гормональные препараты, витаминно-минеральные комплексы и специальную диету с высоким содержанием кальция и витамина Д. Это позволит укрепить опopно-двигательный аппарат ребенка при деформациях, вызванных нарушением обмена веществ.
В некоторых случаях для устранения патологии применяют специальные корсеты. Ортезы фиксируют грудную клетку в правильном положении. Подобные приспособления необходимо носить в течение длительного времени. К их помощи прибегают в случае небольшого искривления гpyдины.
Хирургическая коррекция
Если деформация грудной клетки приводит к усугублению нарушений в функционировании жизненно важных органов, это является прямым показанием к проведению операции. Иногда хирургическая коррекция проводится с целью устранения выраженного косметического дефекта.
У детей грудная клетка эластичнее, чем у взрослых, поэтому операция для них менее травматична. Всего насчитывается более 100 методов хирургического вмешательства при патологиях грудной клетки. Из них выделяют операции:
- с внедрением имплантов;
- с использованием фиксаторов;
- с переворотом гpyдины на 180 градусов;
- без фиксации.
Последствия и прогнозы
Во время хирургического вмешательства пациент находится под наркозом. При проведении операции существует риск развития осложнений: дыхательной недостаточности, западения языка, пневмоторакса, закупорки дыхательных путей слизью и пр. Чаще всего прогноз благополучный. После реконструкции грудной клетки в 95% случаев пациенты быстро идут на поправку. Редко для устранения дефекта требуется повторная операция.
На сегодняшний день существует множество методов лечения деформации грудной клетки у детей. Патология успешно лечится, если родители вовремя обращаются за медицинской помощью.
Важно знать родителям о здоровье:
FitoSpray для похудения (Фитоспрей)
FitoSpray для похудения ( Фитоспрей) FitoSpray — спрей для похудения Многие мечтают похудеть, стать стройными, обрести фигуру мечты. Неправильное питание,…
21 05 2023 3:22:10
Фитостеролы в продуктах питания
Фитостеролы в продуктах питания Фитостерины Существует много питательных веществ, которые, как утверждают исследователи, могут положительно повлиять на…
20 05 2023 4:59:42
Фитотерапевт
Фитотерапевт Фитотерапевт Я, Ирина Гудаева — травница, массажист, ведущая семинаров по созданию натуральной косметики и курса « Практическое травоведение»…
19 05 2023 2:42:43
Fitvid
Fitvid Брекеты: минусы, трудности, проблемы Брекет-системы помогли избавиться от комплексов миллионам людей. Это действительно эффективный инструмент,…
18 05 2023 20:11:31
Фониатр
Фониатр Фониатрия – один из разделов медицины. Фониатры изучают патологии голоса, методы их лечения, профилактики, а также способы коррекции…
15 05 2023 19:20:26
Форель
Форель Форель относится к отряду лососеобразных, семейству лососевых. Ее тело удлинено, немного сжато с боков, покрыто мелкой чешуей. Замечательной…
14 05 2023 17:33:53
Формула идеального веса
Формула идеального веса Калькулятор нормы веса Вес 65 кг относится к категории Норма для взрослого человека с ростом 170 см . Эта оценка основана на…
11 05 2023 2:46:23
Формулы расчета идеального веса
Формулы расчета идеального веса Фoрмулa «идeальнoго вeса» То, что ожирение шагает семимильными шагами по планете – это факт. И, несмотря на то, что…
10 05 2023 15:27:18
Фосфатида аммонийные соли
Фосфатида аммонийные соли Аммонийные соли фосфатидиловой кислоты ( Е442) Е442 – это пищевая добавка, которую относят к категории эмульгаторов. Вещество…
09 05 2023 17:31:16
Фототерапия новорожденных
Фототерапия новорожденных Фототерапия новорожденных Применение фототерапии для новорожденных С момента своего рождения организм ребенка начинает адаптацию…
08 05 2023 18:51:21
Фототерапия новорожденных при желтухе
Фототерапия новорожденных при желтухе Фототерапия новорожденных После появления ребенка на свет его организм адаптируется к совершенно иным условиям…
07 05 2023 10:37:39
Французская диета
Французская диета Французская диета Эффективность: до 8 кг за 14 дней Сроки: 2 недели Стоимость продуктов: 4000 рублей на 14 дней Общие правила…
06 05 2023 4:13:28
Фрукт Кумкват — что это такое?
Фрукт Кумкват — что это такое? Фрукт Кумкват — что это такое? Впервые упоминают необычный для европейцев фрукт китайские летописи 11 века. Португальские…
05 05 2023 7:58:48
Фруктовая диета
Фруктовая диета Фруктовая диета Эффективность: 2-5 кг за 7 дней Сроки: 3-7 дней Стоимость продуктов: 840-1080 рублей в неделю Общие правила Фруктовая…
03 05 2023 10:19:26
Фруктоза при диабете
Фруктоза при диабете Можно ли фруктозу при сахарном диабете? Для многих диабет является той проблемой, которая вносит в жизнь ряд ограничений. Так, к…
30 04 2023 19:23:36
Фрукт свити – польза и вред
Фрукт свити – польза и вред Свити — что это за фрукт? Что такое свити? Продолжаем разбирать цитрусовые, но как всегда идем не по верхам, а копаем глубже и…
27 04 2023 2:17:41
Фрукты и ягоды
Фрукты и ягоды Разница между фруктом и ягодой Фрукты и ягоды любят практически все. Ведь они такие вкусные и полезные! Мы любуемся лежащими на столе…
26 04 2023 8:53:19
Фтизиатр
Фтизиатр Врачи фтизиатры Москвы Фтизиатр — это дипломированный специалист в области фтизиатрии. Он специализируется на профилактике, диагностике, лечении…
24 04 2023 13:14:47
Фтор в организме человека
Фтор в организме человека Фтор в организме человека Дневная норма потрeбления Мужчины старше 60 лет Женщины старше 60 лет Беременные (2-я половина)…
23 04 2023 15:38:21
Боли в спине после рождения ребёнка
Боли в спине после рождения ребёнка Почему после родов болит спина У мамочек нередко болит спина после родов. Причем, дискомфорт может длиться довольно…
20 04 2023 5:54:48
Фунчоза: польза и вред
Фунчоза: польза и вред Фунчоза: польза и возможный вред Увлечение восточной кухней год от года растет. Принято считать, что такой рацион полезен для…
19 04 2023 13:16:36
Фундук
Фундук В рационе здорового человека обязательно присутствуют орехи в различных вариациях. Среди них выгодно выделяется фундук. Высокая пищевая ценность и…
18 04 2023 6:10:11
Фуросемид таблетки инструкция по применению
Фуросемид таблетки инструкция по применению Инструкция по применению: Цены в интернет-аптеках: Фуросемид – синтетическое диуретическое лекарственное…
15 04 2023 12:15:38
Галактоза
Галактоза Галактоза – это представитель класса простых молочных сахаров. В человеческий организм поступает преимущественно в составе молока,…
14 04 2023 10:17:14
Галанга
Галанга С древних времен растения играют важную роль в жизни человека, в том числе и для поддержания здоровья. Некоторые травы известны как лучшие…
13 04 2023 20:56:21
Галега лекарственная
Галега лекарственная Галега лекарственная (Galega officinalis) Син: козлятник лекарственный, козлятник аптечный, козья рута, французская сирень, солодянка…
12 04 2023 5:46:42
Боли в суставах при беременности
Боли в суставах при беременности Боли в суставах при беременности В период беременности у женщины могут возникать различные боли в самых разных местах….
09 04 2023 13:49:48
Гастрит и изжога
Гастрит и изжога Лучшие лекарства от изжоги и гастрита Многие пациенты с гастритом и другими заболеваниями Ж К Т страдают от изжоги. Данный симптом может…
08 04 2023 15:52:57
Где находится ключица у человека на фото?
Где находится ключица у человека на фото? Ключица человека: анатомия, строение, функции Ключица – это единственное костное образование в теле человека,…
05 04 2023 0:19:52
- Анатомия ключицы
- Классификация
- Вывих внешнего (акромиального) конца ключицы
- Вывих внутреннего (стернального) конца ключицы
- Симптомы типов вывихов
- Переднегрудинный тип вывиха
- Надгрудинный тип вывиха
- Загрудинный тип вывиха
- Фото вывиха ключицы
- Первая помощь при акромиальном вывихе
- Лечение вывихов ключицы
- Консервативное лечение
- Хирургическое лечение
- Реабилитация
Содержание
Анатомия ключицы
Ключица представляет собою не очень большую дуговидную трубчатую кость. Она одной стороной объединяется с грудиной, а другим — с акромиальным окончанием лопатки. Основные травмы этой области — это перелом либо вывих ключицы.
Так как она содержит 2 конца, в таком случае выделяют вывих акромиального конца ключицы также вывих грудинного конца ключицы. Чаще наблюдаются травмы акромиального окончания. Разберем все без исключения симптомы и причины травмы, а также все вероятные способы решения проблемы.
Вывих ключицы – достаточно распространенная травма. В процентном соотношении количество случаев вывиха ключицы составляет 5% от общего числа повреждений подобного рода. При этом следует строго различать вывих акромиального (внешнего) и стернального (внутреннего) конца.
Для общего понимания о ключице предлагаем Вашему вниманию посмотреть видео в котором подробно рассказано о составе плечевого сустава.
Классификация
Если с момента вывиха грудинного или акромиального конца ключицы прошло до 3 суток, такой вывих считается свежим, от 3 дней до 3 недель – несвежим, более 3-4 недель – застарелым.
В зависимости от локализации и степени повреждения в травматологии и ортопедии выделяют:
- Полный вывих акромиального конца ключицы – повреждается клювовидно-ключичная связка, капсула и связки акромиально-ключичного сустава.
- Неполный вывих в акромиально-ключичном сочленении – акромиально-ключичная связка разрывается, клювовидно-ключичная остается неповрежденной.
- Полный вывих грудинного конца ключицы – нарушается целостность грудино-ключичных и реберно-ключичной связок.
- Неполный вывих грудино-ключичного сочленения – грудино-ключичные связки повреждены, реберно-ключичная остается целой.
Вывих внешнего (акромиального) конца ключицы
Внешний, акромиальный конец ключицы соединен с акромиальным отростком лопатки двумя связками. В зависимости от того, повреждена одна из них или обе, диагностируют подвывих или полный вывих ключицы соответственно.
Симптомы внешнего вывиха конца ключицы
Основными симптомами вывиха внешнего конца ключицы являются:
- болевые ощущения в области соединения ключицы с лопаткой.
- боли при попытках пошевелить рукой или плечом.
Важно!
Стоит отметить, что последний аспект часто приводит к тому, что, по незнанию, пациенты часто путают вывих ключицы с вывихом плечевого сустава.
Однако отличить одну травму от другой достаточно просто, зная следующие симптомы:
- При вывихе ключицы отмечается отечность и деформация, вызванная выпячиванием внешнего конца кости (он выступает вверх и чуть назад). В случае вывиха плечевого сустава отек возникает редко.
- Вывих плечевого сустава сопровождается ощущением того, что плечо находится не на месте, и любая попытка пошевелить конечностью сопровождается резким приступом боли. Если же произошел вывих ключицы, боль имеет умеренно-ограничивающий характер.
Вывих внутреннего (стернального) конца ключицы
В отличие от внешнего, вывих внутреннего, стернального конца ключицы спутать с чем-либо другим довольно сложно. Это объясняется спецификой сочленения кости с грудной клеткой.
В зависимости от характера травмы различают типы вывихов:
- Переднегрудинный
- Надгрудинный
- Загрудинный
Для них всех характерна боль в области, где ключица соединяется с грудиной:
- Болевые ощущения при глубоком дыхании
- Деформация и отек мягких тканей
- Заметное укорочение надплечья с поврежденной стороны
Важно!
Если вывихнутая кость задевает сосуды, что чаще всего наблюдается при загрудинном вывихе, внешне будут отмечаться специфические внешние проявления (например, изменение цвета кожных покровов).
Симптомы типов вывихов
При этом существуют симптомы, характерные для каждого отдельно взятого типа вывихов.
Переднегрудинный тип вывиха
Так, первый, переднегрудинный тип вывиха наиболее распространен и легко определяется по выпячиванию внутреннего конца ключицы вперед.
Надгрудинный тип вывиха
В случае надгрудинного вывиха ключица выпячивается вперед и вверх.
Загрудинный тип вывиха
Для третьего типа вывиха, соответственно его названию, наблюдается западение внутреннего конца ключицы. Загрудный вывих внутреннего конца ключицы принято считать наиболее опасным, так как в этом случае существует серьезный риск повреждения важных анатомических структур.
Избежать путаницы также помогает тот факт, что в случае перелома кроме отека и деформации имеют место ограничение подвижности плеча, кровоподтек и разрыв мягких тканей осколками сломанной кости. Кроме того смещение при переломе, в отличие от вывиха, как правило, происходит вперед и вниз. Тем не менее, для исключения наличия трещины кости, следует сделать рентген.
Внимание!
У людей, страдающих от ожирения, внешние признаки вывиха ключицы могут быть менее заметны.
Фото вывиха ключицы
×
1 / 4

2 / 4

3 / 4

4 / 4

❮
❯




Первая помощь при акромиальном вывихе
Оказывая первую медицинскую помощь пострадавшему, получившему вывих ключицы, в первую очередь следует обеспечить фиксацию а также спокойствие поврежденной конечности. Это можно сделать, использую повязку из бинтов либо тряпичную косынку. Рука в согнутом состоянии подвешивается, а в подмышечную впадину подкладывают небольшой мягкий валик.
Так как травма очень болезненна, допускается к больному участку приложить холодный компресс. Лед следует замотать материей, для того чтобы кожные покровы не заледенели. Такого рода компресс возможно прикладывать не более чем на четверть часа с интервалом между процедурами в тридцать минут.
Важно знать!
Осуществлять попытки самостоятельно вправить вывих категорически запрещается, так как неопытные действия могут привести к негативным последствиям. Так же, вплоть до приезда скорой Помощи, нельзя давать пациенту сильнодействующие обезболивающие препараты, которые могут изменить клиническую картину.
Лечение вывихов ключицы
Терапия вывиха ключицы проводится как консервативными методами, так и при помощи хирургического вмешательства.
Консервативное лечение
Специфика процедуры заключается в том, что вправить выпирающий конец ключицы – задача не сложная. Гораздо труднее зафиксировать и удержать его в правильном положении. В травматологии неполный акромиальный вывих обычно лечат консервативно. Смещение кости устраняют, отводя плечо назад и одновременно надавливая на выстоящий конец ключицы. Затем выполняется иммобилизация акромиально-ключичного сочленения на срок 2-3 недели. В последующем назначают лечебную физкультуру и физиолечение: электрофорез, магнитотерапию, озокеритолечение.
При вывихе грудинного конца вправление осуществляется без особых затруднений, однако удержать ключицу на месте удается далеко не всегда. Ассистент оттягивает плечи больного назад, в то время как травматолог корректирует положение ключицы путем ее выведения из-за грудины или надавливания. Существует специальная консервативная методика лечения, при которой после вправления накладывается восьмиобразная гипсовая повязка. Больному назначается ЛФК и физиотерапия.
Лечение вывиха внешнего конца ключицы проводится при помощи инвазивных и неинвазивных методик. В большинстве случаев одного из вариантов консервативного способа терапии бывает достаточно. Но если по окончанию лечения результата нет, либо же он неудовлетворителен, врач может предложить операционное вмешательство.
Хирургическое лечение
При полных акромиальных вывихах часто показана пластика сочленения, поскольку ничем не удерживаемый акромиальный конец ключицы очень просто поставить на место, но из-за особенностей анатомического строения этой области практически невозможно удержать в правильном положении. В ходе операции травматолог-ортопед вправляет ключицу и фиксирует ее лавсановой лентой или шелковой нитью. В некоторых операционных методиках применяется дополнительная фиксация спицей.
При свежих загрудинных вывихах ключицы в большинстве случаев также используются оперативные методы лечения. Для восстановления связок применяется лавсанопластика. Обычно операцию проводят планово через несколько суток после обращения. При загрудинных повреждениях, особенно сопровождающихся нарушениями дыхания, вмешательство выполняется в экстренном порядке. Застарелые вывихи обеих концов ключицы можно устранить только с помощью операции, в качестве показаний к которой могут рассматриваться как боли и нарушения движений, так и косметический дефект.
Реабилитация
Независимо от того, какие методы использовались в лечении вывиха ключицы реабилитация является важным и необходимым звеном в терапии. С ее помощью ускоряется процесс заживления мышц и связок, восстанавливается двигательная активность конечности, укрепляется ключица, что служит предотвращением от рецидивов.
По истечении 3 месяцев после травмы врачом назначаются специальные физические упражнения, при помощи которых ключица и рука приобретают прежнюю форму и функционирование.
В случае начала выполнения упражнений ранее срока существует вероятность повторения травмы, на лечение которого уходит больше сил и времени.
Важно знать!
В процессе выздоровления врачи рекомендуют особое внимание уделить своему режиму питания. В рационе должны преобладать продукты, содержащие достаточное количество витаминов, минералов. В особенности полезна еда, содержащая коллаген и кальций.
Во время реабилитации показаны такие методы:
- Физические упражнения.
- Терапевтический массаж.
- Мануальная терапия.
- УВЧ терапия.
В раздел «Лечение вывихов суставов»



.jpeg)
.jpeg)
.jpeg)