Как бороться с вальгусной деформацией коленей?
Вальгусная деформация коленей – широко распространенная патология среди людей старшего возраста и молодого поколения. Как и любое другое заболевание, она имеет причины, симптоматику и методы лечения – о них и пойдет речь в статье.
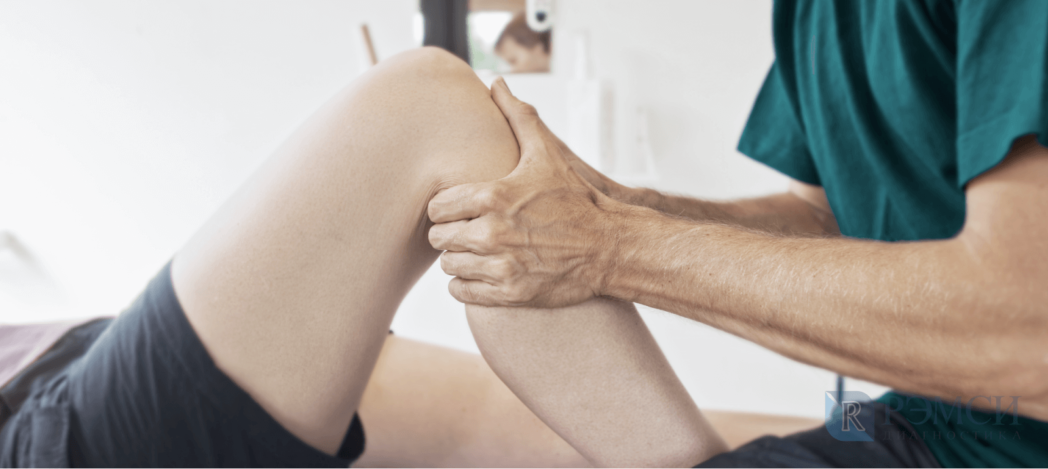
Болезнь характеризуется смещением коленей, что придает ногам схожесть с буквой «Х» – это связано с отклонением голени и неправильным разворотом бедер. Сегодня есть множество способов устранения проблемы, начиная от ЛФК и заканчивая оперативным вмешательством.
Особенности заболевания
Искривление происходит, когда образуется открытый угол, связывающий бедро и голень. Часть сустава, расположенная внутри, становится шире, а та, что снаружи, становится уже – это отражается на связочном аппарате. Все это провоцирует растягивание связок, поэтому в процессе движения пациент располагает нижние конечности подальше друг от друга.
Патологией является, если расстояние между лодыжкой и коленом включает больше 5см. Довольно редко деформированные колени наблюдаются с рождения. Если так случается, то только когда искривляется шейка бедра и есть признаки плоскостопия.
Односторонний тип патологии характеризуется деформацией одной конечности, а двусторонний – двумя. У новорождённых это считается нормой и по мере взросления ноги выпрямляются. Мышечно-связочный аппарат не всегда может справиться с нагрузкой, поэтому важно следить за походкой ребенка.
Каковы причины патологии
Деформирование могут вызвать следующие факторы:
- лишний вес;
- рахит, нехватка витаминов;
- неудобная обувь;
- воспаление и травма сустава;
- парализованные конечности;
- экология.
Одной из причин считается чрезмерная нагрузка на коленные чашечки, что происходит тогда, когда ребенок начинает ходить. Многие дети сгибают ноги в районе коленей, а двигаясь, их разгибают, расставляя ступни широко, ввиду слабости мышц. Если при достижении 7 лет ноги не приходят в нормальный вид, идет развитие патологии.
Симптоматика и борьба с недугом
Наличие патологии можно определить по следующим симптомам:
- развитие плоскостопия, колено и стопа смотрит «наружу»;
- постоянная усталость при движениях и беге;
- травма колена может привести к сколиозу;
- походка сопровождается «шарканьем», ввиду изменений;
- шейка бедра искривлена.
Существуют три стадии деформации коленей:
- нога отклонена не больше, чем на 15 градусов от нормы;
- голень отклоняется более чем на 15 градусов;
- происходит отклонение положения конечности свыше 20 градусов от нормы.
Каждому нужно подобрать лечение, для этого делают рентгенограмму, чтобы понять степень тяжести болезни. Проводимый БАК позволяет уточнить уровень с-реактивных белков и мочевой кислоты. Также определяют достаточность витаминов, вроде кальция. Чтобы изменить положение коленей, применяют ряд действенных методов:
- массаж, гимнастика;
- физкультура;
- физиотерапевтические процедуры;
- использование ортопедических средств и пр.
Ортопедические атрибуты и электростимуляция
При вальгусе используются особые атрибуты в виде накладок, которые фиксируют колени в нужном положении. Их может назначить ортопед, но только, если у пациента нет других патологий конечностей. Также специалисты могут назначить электростимуляцию для укрепления и стимуляции. Когда воздействует электрический ток, происходит:
- увеличение объёма мышечной ткани;
- повышение уровня выносливости;
- снижение болевого синдрома;
- матаболиты выводятся быстрее;
- восстановление нервной регуляции сокращений мышц;
- предупреждение атрофических изменений.
Когда курс электростимуляции пройден, мышечные волокна становятся выносливее и при движении конечности принимают правильное положение. Перед данной процедурой, должны быть учтены противопоказания:
- тромбофлебит;
- частые кровотечения;
- инфекции в организме.
Массаж и ЛФК
Мышечный корсет помогает держать тело в тонусе, поэтому при массаже прорабатывается спина, ягодицы, бёдра и голени. Курс обычно включает от 10 до 20 сеансов, после которых делают двухнедельный перерыв. Сеанс массажа состоит из данных этапов:
- пациент ложится на живот, под ноги укладывается валик;
- растирают, разминают и массируют поясничную зону;
- ягодично-крестцовый отдел массируют, поглаживая и разминая его двумя руками;
- заднюю поверхность бедра массажируют постукивающими движениями;
- голень растирают движениями вверх – от пятки до колена;
- массаж передней части ноги начинают со стоп;
- поглаживают колено и растирают его боковые зоны;
- переднюю поверхность голени слегка прорабатывают;
- поглаживают ноги от колена вверх.
Для исправления деформации нужно регулярно заниматься ЛФК, не менее 2-х раз в день:
- сводить и разводить суставы;
- по очереди вращать ступнями в разные стороны;
- захватывать предметы ступнями;
- выполнять приседания, расставляя коленные чашечки в стороны;
- приподыматься на носках, вытянув руки над головой;
- передвигаться на наружной части стопы;
- перемещение по доске, ширина которой от 10 до 15 см.
Операция – крайняя мера
В запущенном случае необходимо провести оперативное лечение. Как правило, его назначают пожилым людям, так как им свойственна тяжелая форма болезни. Нюансы оперативного метода:
- Деформацию мениска коленного сустава также нельзя вылечить обычными способами.
- До операции делается компьютерная томография.
- Прооперированную ногу обезболивают, человек ходит с помощью специальных приспособлений.
- Участок берцовой кости удаляют хирурги и кость сращивается. После операции пациент направляется на реабилитацию.
- Для восстановления функции конечностей назначают гимнастику.
Своевременное лечение поможет устранить даже самую запущенную стадию вальгуса, вне зависимости от возраста пациента. Если выполнять все рекомендации и проходить терапию, можно избежать осложнений в виде гонартроза, а также утомляемости, боли в ногах и проблем с позвоночником.
Читайте так же
-
Виталий
2016-01-17 17:00:45Обратился в клинику с болью в спине, пройдя МРТ нашли межпозвоночную грыжу. По рекомендации врача я начал лечение и совсем не пожалел, так как боль прошла полностью уже после двух сеансов, а по прохождению полного курса лечения и грыжа исчезла. Самое главное что все это без операции. Искренне… Читать дальше
-
Марина
2015-12-14 23:25:10У меня во время беременности были очень сильные боли в спине, обратилась в данную клинику и после полного обследования оказалось что у меня радикулит, который начал проявляться, хорошо что он проявился совсем на маленьком сроке. Врачи мне назначили лечение, и весь оставшийся период беременности… Читать дальше
-
Дмитрий
2015-12-14 09:39:45Очень долго выбирал клинику, для лечения межпозвоночной грыжи, по отзывам остановился на клинике Бобыря, сейчас понимаю что сделал это совсем не зря, хоть лечение было не легким, все же результат очень хороший, за это благодарю Бобыря Михаила Анатольевича и весь остальной персонал, это очень… Читать дальше
-
Татьяна
2016-07-03 16:58:29Хочу поблагодарить доктора Скоритченко А.А. за внимательное и профессиональное отношение. Он буквально поставил меня на ноги и избавил от долгих и мучительных болей в спине. Большое ему спасибо и низкий поклон. Щеглова Татьяна Васильевна. Читать дальше
Введение
Актуальность данного исследования обусловлена дефицитом информации по целому ряду направлений, касающихся диагностики и лечения вальгусной деформации нижних конечностей у взрослых. Особенно это касается т.н. идиопатической Х-образной деформации, которая некоторыми авторами рассматривается как следствие остановившейся в процессе своей трансформации физиологической вальгусной деформации (Tachdjian M. O., 1990; Ganavi R. 2016). Преодолев рубеж 18-летия, такие пациенты выходят из-под наблюдения детских ортопедов, имея, как правило, целый комплекс нарушений опорно-двигательной системы. Отсутствие четких критериев нормы и границы между физиологической особенностью и патологическим состоянием затрудняет определение показаний к хирургическому лечению. Это приводит к существенному снижению качества жизни таких пациентов в молодом возрасте и способствует раннему развитию и прогрессированию деформирующего артроза коленных суставов.
Описаны различные методы хирургической коррекции данного состояния. Устранение деформации состоит из трех основных элементов: остеотомия, коррекция и фиксация. В литературе имеются самые противоречивые мнения о каждом из этих элементов. Предлагаются различные по виду, уровню и форме остеотомии. Для фиксации применяются практически все известные ныне виды остеосинтеза – накостный, интрамедуллярный, внешний. Внешние фиксаторы, в свою очередь различаются по своим конструктивным особенностям (классические аппараты Илизарова, гексаподные системы и пр.) (Губин А.А. с соавт, 2016; Илизаров Г.А., 1968; Соломин Л.Н., 2005). Одни авторы применяют постепенную коррекцию, другие – одномоментную. Такое многообразие различных подходов к решению одной проблемы говорит о её нерешенности и трудности выбора оптимального варианта.
Удивительно, что даже в период расцвета и широкого освоения и внедрения метода Илизарова эта тема не получила своего развития в виде каких-либо обобщающих работ. Встречается много публикаций, касающихся корригирующих остеотомий в области коленного сустава, в которых рассматриваются различные методики исправления деформации нижних конечностей у пациентов с уже развившимся деформирующим артрозом (Sternheim A. с соавт., 2011; Watanabe K. с соавт., 2008). Нельзя не учитывать, что в настоящее время внедрение того или иного метода остеосинтеза связано с просветительской работой фирм, производящих конструкции и инструментарий для этого. Здесь абсолютное лидерство занимают методики накостного остеосинтеза. Не рассматривая вопросы высокой стоимости данных конструкций, их импортное производство и другие подобные аспекты, необходимо сказать, что эти технологии существенно уступают по своим возможностям отечественным методам, основу которых заложил Г. А. Илизаров.
Вальгусная деформация является доказанным фактором, способствующим развитию артроза коленного сустава (Van Heerwaarden R. с соавт., 2017). Логично было бы предположить, что расширение показаний к корригирующим остеотомиям, направленным на устранение данного вида деформации, позволило бы в определенной мере сократить количество пациентов, находящихся в зоне риска развития гонартроза. Однако из-за отсутствия четких показаний к корригирующим остеотомиям им отказывают в этой операции. При вальгусной деформации довольно быстро в молодом возрасте развивается несостоятельность связочного аппарата коленного сустава и поражение хрящевой поверхности сустава. В итоге первое хирургическое вмешательство, которое предлагается таким пациентам – это эндопротезирование. Все специалисты, занимающиеся этой проблемой, отмечают серьезные технические трудности, с которыми приходится сталкиваться при выполнении тотальной артропластики коленного сустава (Игнатенко В.Л. с соавт, 2011; Пильни Я., с соавт, 2015). Представляется логичным устранять основные виды деформаций до того, как идти на операцию по замене сустава. В последние годы наметилась тенденция поступать именно таким образом. Еще более логичным и обоснованным является устранение деформации до развития гонартроза или несостоятельности связочного аппарата, в молодом возрасте. Однако из-за указанных выше противоречий в толковании нормы и патологии это исключительно важное профилактическое направление не получило пока еще адекватного развития.
Перечисленные выше противоречия и нерешенность проблемы лечения взрослых пациентов с вальгусной деформацией нижних конечностей обусловили высокую актуальность данной проблемы.
Целью работы явилась разработка принципов и оптимизация техники хирургической коррекции вальгусной деформации на уровне бедра и голени у взрослых пациентов.
Задачи исследования
1. На основании данных литературы изучить особенности формирования и развития различных видов деформации и определить оптимальный метод коррекции вальгусной деформации нижних конечностей у взрослых пациентов.
2. Изучить особенности идиопатической Х-образной деформации нижних конечностей и оценить результаты хирургической коррекции данного вида деформации.
3. Изучить особенности приобретенной вальгусной деформации нижних конечностей и оценить результаты хирургической коррекции данного вида деформации.
4. Оптимизировать методику хирургической коррекции вальгусной деформации с целью профилактики осложнений и получения оптимального анатомического и функционального результата.
Научная новизна
Впервые в обобщенном виде представлены наиболее часто встречающиеся виды вальгусной деформации нижних конечностей у взрослых пациентов, изучены их особенности и проведен сравнительный анализ.
Впервые идиопатическая Х-образная деформация нижних конечностей представлена и изучена как нозологическая единица, разработана классификация данного вида деформации с учетом степени и стадии процесса.
На основе классификации разработан алгоритм хирургической коррекции данного вида деформации, который позволяет определить оптимальный уровень остеотомии и величину коррекции.
Проанализированы результаты хирургической коррекции идиопатической Х-образной и приобретенной вальгусной деформации с позиции оценки качества жизни.
Практическая значимость. Разработанные методы диагностики и оценки особенностей наиболее часто встречающихся у взрослых пациентов видов вальгусной деформации позволяют определить показания и противопоказания к хирургической коррекции, вид и объем коррекции. Рассматриваемый вариант постепенной коррекции различных видов деформации в рамках одного оперативного пособия позволяет получить оптимальный анатомический и функциональный результат при сложных видах деформации. Малоинвазивная методика на основе внешнего остеосинтеза позволяет существенно снизить количество осложнений.
Положения, выносимые на защиту
1. Вальгусная деформация нижних конечностей, независимо от этиологии, является одним из основных факторов нарушения нормальных осевых и угловых взаимоотношений в коленном суставе, что способствует развитию и прогрессированию деформирующего артроза;
2. Несмотря на превалирование во внешних проявлениях именно вальгусной деформации коленного сустава, в подавляющем большинстве случаев имеются также другие виды деформаций: ротационная, разная длина ног, угловая деформация в боковой проекции (рекурвация). При планировании объема и вида операции необходимо учитывать все имеющиеся виды деформации и, по возможности, устранять их;
3. Распределение мягких тканей на нижних конечностях является одним из факторов, которые влияют на формирование вальгусной деформации и усиливают её негативное влияние на биомеханику.
4. Приобретенная вальгусная деформация характеризуется наиболее сложными, нетипичными видами осевых и угловых отклонений, а также формированием т.н. патологического посттравматического очага в зоне предыдущих травм и хирургических вмешательств. Это необходимо учитывать при выборе уровня остеотомии.
5. Внешний остеосинтез на основе циркулярных замкнутых конструкций аппарата Илизарова является универсальным методом коррекции деформаций любой сложности и локализации.
Внедрение полученных результатов в практику
Алгоритм ортопедического обследования и оперативного лечения взрослых пациентов с различными видами вальгусной деформации нижних конечностей внедрен в повседневную практику следующих лечебных учреждений: ГБУ ГКБ им. В. П. Демихова ДЗМ, МБУЗ Люберецкая ЦГБ № 1 Московской области, ООО «Медгарант» (г. Железнодорожный).
Апробация работы. Материалы работы представлены на:
– II конгрессе травматологов и ортопедов «Травматология и ортопедия столицы – настоящее и будущее», 13–14 февраля 2014 г. (г. Москва);
– Всероссийской научно-практической конференции с международным участием «Современная травматология, ортопедия и хирургия катастроф», 14–15 мая 2015 г. (г. Москва);
– XI Всероссийском съезде травматологов-ортопедов, 11–13 апреля 2018 г. (г. Санкт-Петербург);
– на международной научно-практической конференции «Илизаровские чтения», 14–16 июня 2018 г. (г. Курган);
– на совместном заседании кафедр травматологии и ортопедии, травматологии, ортопедии и артрологии РУДН;
Публикации. По теме диссертации опубликованы 5 работ, в том числе 2 из них в печатных изданиях, рекомендованных ВАК для публикаций соискателей на ученую степень кандидата медицинских наук.
Объем и структура диссертации. Диссертация состоит из введения, 5 глав, заключения, выводов, практических рекомендаций и списка литературы. Работа изложена на 155 страницах компьютерного текста, содержит 34 таблицы и 57 рисунков. Список литературы включает 170 литературных источников, из них 28 отечественных и 142 иностранных.
Формирование формы нижних конечностей в детском возрасте.
Как следует из названия данной работы, основное внимание уделено коррекции вальгусной деформации нижних конечностей у взрослых. Но для того, чтобы перейти непосредственно к этой теме, необходимо кратко отметить те особенности, которые характерны для детского возраста. Динамика изменения формы нижних конечностей исключительно важна для понимания возрастных различий и обеспечения преемственности на этапах оказания специализированной помощи пациентам с деформациями нижних конечностей, многие из которых формируются в детском возрасте. За исключением относительно небольшого количества приобретенных (в основном посттравматических) деформаций, большая часть ортопедических проблем у взрослых закладывается в детстве и связана с особенностями формирования скелета.
Внешний вид человека с течением времени постоянно меняется. От рождения и до закрытия ростковых зон антропометрические параметры (длина, форма и угловые взаимоотношения) костей подвергаются постоянным изменениям. В детском возрасте, в период роста и развития организма относительно быстрое изменение пропорций является физиологическим процессом. Этот процесс предсказуем и имеет определенные закономерности, последовательно проходя несколько стадий. У девочек этот процесс завершается к 16, у мальчиков – к 18 годам. Поэтому большинство проводимых в мире антропометрических исследований ограничивается как раз этим возрастом (16–18 лет) [20; 30; 77; 134; 148].
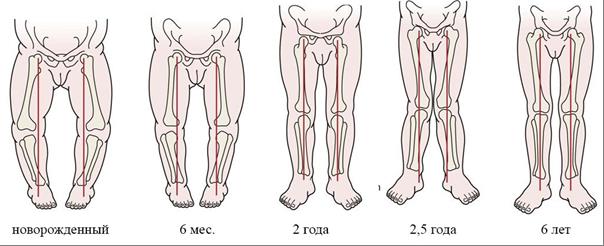
Считается типичным, что у новорожденного имеется варусная деформация, которая затем постепенно уменьшается, и к 2 годам ноги ребенка становятся практически прямыми. Позже, наоборот, развивается вальгусная деформация. На рисунке 1 представлена динамика изменения формы нижних конечностей в детском возрасте [78; 89; 134; 148].
Рисунок 1 – Динамика изменения формы ног у детей по Tachdjian M. O. [149]
В норме у детей форма ног меняется следующим образом: от рождения до 1,5 лет варус 10–15°; 1,5–2 года – прямые ноги, 0°; от 2 до 4 лет вальгус 12°; от 4 до 8 лет вальгус 7° [70; 77; 134; 148].
Нормальная динамика формирования нижних конечностей является отражением общего физического здоровья ребенка. Патология формирования скелета и возрастание потенциального риска каких-либо заболеваний имеет следующие признаки:
– односторонняя деформация;
– прогрессирование деформации (в частности, постепенное увеличение вальгуса в возрасте старше двух лет);
– превышение отношения расстояния между внутренними мыщелками бедренной кости к расстоянию между внутренними лодыжками в 2 раза по отношению к возрастной норме;
– отставание в росте более чем на 25% по отношению к возрастной норме [70].
При рассмотрении данной проблемы необходимо понимать, где находится граница между нормой и патологией. Кажется очевидным, что само понятие «деформация» должно являться признаком патологического состояния. Однако, как следует из контекста многих публикаций, это не всегда так. В настоящее время существует несколько терминов, которые описывают вальгусную деформацию и являются практически полными синонимами. В русскоязычной литературе наиболее часто употребляемыми терминами являются: «вальгусная деформация нижних конечностей», «вальгусные колени», «Х-образная деформация» и производные от них. В англоязычных публикациях чаще всего употребляются обороты «knock-knees» и «genu valgum». Условно можно считать, что «knock-knees» ближе к физиологическому состоянию. «Genu valgum», наоборот, характеризует патологические состояния [80]. Большинство публикаций, посвященных рассматриваемой проблеме, концентрирует основное внимание на коленном суставе, фактически проводя параллель между вальгусной деформацией нижних конечностей и вальгусной деформацией коленных суставов. В частности, в одном из словарей приводится следующее определение: genu valgum (лат. genu колено, valgus изогнутый наружу, кривой) – это деформация коленного сустава с образованием открытого кнаружи угла между голенью и бедром [3]. Наиболее удачным и универсальным определением можно считать следующее: «Valgus – это термин, описывающий угловое отклонение кости, расположенной дистально от сустава или нижерасположенной части кости по отношению в верхней части, в сторону от средней линии. Genu valgum характеризует knock-knees» [70]. Это уже более широкое понятие, предполагающее наличие вершины деформации не только на уровне сустава, но и на протяжении диафиза. Именно такое толкование данного состояния мы приняли за основу при дальнейшем развитии данной темы.
White G. R. c соавт. разделяют деформацию типа «genu valgum» на физиологическую и патологическую. К физиологической они относят вальгусную деформацию (knock-knees) и кажущуюся «genu valgum» (apparent genu valgum), основными признаками которой являются полные бедра, ротационная деформация и плоскостопие [165]. Ротационный компонент в таких наблюдениях имеет важное значение, так как антеверсия бедра приводит к компенсаторной антеторсии голени, формируя, таким образом, не совсем соответствующее истине впечатление вальгусной деформации, которая на самом деле является ротационной [45; 57; 90; 102; 113; 165]. В следующих главах этот момент будет обсуждаться дополнительно, поскольку взрослые пациенты, которые обращаются за консультативной и хирургической помощью, имеют, как правило, все указанные виды деформаций, выраженные в значительной степени. Классификация патологической ВДНК по White G. R. с соавт. представлена в Таблице 1.
Таблица 1 – Классификация патологической вальгусной деформации (по White G. R. с соавт.) [165]
|
Этиология |
Вид деформации |
|
|
Название на английском языке |
Название на русском языке |
|
|
Идиопатическая |
Unresolved physiologic valgus Lateral femoral hypoplasia |
Неразрешившаяся физиологическая вальгусная деформация за счет гипоплазии бедра |
|
Посттравматическая |
Malunion Physeal arrest Metaphyseal tibial fracture |
Неправильно сросшиеся переломы, закрытие зоны роста |
|
Метаболическая |
Rickets Renal osteodystrophy |
Рахит, ренальная остеодистрофия |
|
Нейромускулярная |
Cerebral palsy Paralytic conditions (e.g., poliomyelitis) |
Церебральный паралич, полиомиелит и пр. |
|
Инфекционная |
e.g., osteomyelitis |
Остеомиелит |
|
Общее заболевание |
Juvenile arthritis Osteochondrodysplasia Osteogenesis imperfecta |
Ювенильный артрит, остеохондродистрофия, несовершенный остеогенез |
У детей патологическая ВД встречается значительно реже, чем физиологическая. Условной границей между ними можно считать превышение тибиофеморального угла более чем в два раза по сравнению с нормой [61; 145]. При патологической ВД поражается, как правило, одна конечность [61; 134; 144]. При выборе вида и объема коррекции это позволяет использовать противоположную, непораженную конечность как эталон. При рассмотрении возможности хирургического лечения деформаций, локализующихся на обеих конечностях, необходимо учитывать объективные критерии, к которым относятся т. н. референтные линии и углы [13; 22; 28; 11;120].
Идиопатическая вальгусная деформация многими авторами относится к патологической и фактически является продолжением и результатом неразрешившейся или, точнее, остановившейся в своем развитии, физиологической деформации (unresolved physiologic valgus). Характерными признаками являются ожирение, плоскостопие, наружная ротация, повышенная эластичность соединительной ткани, которая в данном случае проявляется слабостью, а в некоторых случаях несостоятельностью внутренних боковых связок [8, 19; 94; 106]. Этому виду деформации будет уделено особое внимание в следующих главах.
Посттравматическая ВДНК у детей связана либо со сращением переломов в неправильном положении в результате неадекватной репозиции, либо с поражением ростковой зоны. Типичным является неправильное сращение в метафизарной зоне большеберцовой кости и травматическое поражение ростковой зоны в дистальном эпифизе бедренной кости [51; 81; 130; 135; 152; 153].
Деформации, связанные с метаболическими нарушениями, имеют определенные особенности. Для витамин-Д-резистентного и витамин-Д-дефицитного рахита характерна варусная деформация, для почечной остеодистрофии – вальгусная деформация, хотя очень часто встречаются исключения из этого правила. В основе лечения таких состояний лежит, в первую очередь, коррекция обменных процессов [53].
Нейромускулярные деформации, как правило, поражают все отделы конечности, включая стопу. Такие деформации в меньшей степени поддаются хирургической коррекции путем выполнения остеотомий, поскольку проблема состоит в мышечном дисбалансе [69.].
К деформациям инфекционной этиологии можно отнести гематогенный остеомиелит. Локализация процесса вблизи суставов приводит к поражению ростковых зон и формированию самых разнообразных по виду и величине деформаций (в том числе вальгусной). Часто пораженная конечность отстает в росте [6;133].
При общих заболеваниях, к которым относятся ювенильный артрит, остеохондродистрофия и несовершенный остеогенез, поражаются различные органы и системы. В тяжелых случаях деформации являются одним из наиболее наглядных проявлений заболевания, хотя не всегда основным.
Обследование пациентов детского возраста на предмет выявления деформаций нижних конечностей должно проводиться с учётом этнических особенностей, чему в современной литературе уделяется много внимания [147; 169].
Интересными являются исследования, доказывающие корреляцию между ожирением и развитием деформаций нижних конечностей у детей и подростков [153]. Landauer F. с соавт. (2013 г.) при обследовании 31 подростка в возрасте 14 лет с ИМТ=33.8 ± 1.2 кг/м2 в 6 наблюдениях выявили вальгусную деформацию, в 1 случае – варусную. [100]. Необходимо отметить, что для пациентов со многими специфическими ортопедическими заболеваниями характерно ожирение. Это относится к эпифизеолизу головки бедренной кости, болезни Блаунта и целому ряду других заболеваний.
Таким образом, основной особенностью формирующихся в детском возрасте деформаций является тесная связь с нарушением нормальной функции ростковых зон. Если процесс формирования скелета еще не завершен, то воздействие на ростковые зоны является одним из инструментов коррекции деформаций. Блокирование ростковых зон – наиболее распространенный метод корригирующих вмешательств у детей в процессе роста. Естественно, у взрослых этот вид оперативного вмешательства не может быть применен, и основным методом хирургического лечения является корригирующая остеотомия.
При достаточно хорошо организованной системе оказания ортопедической помощи детскому населению далеко не всегда деформации устраняются в детском возрасте. В таких случаях пациенты вступают во взрослую жизнь, имея серьезные ортопедические проблемы.
В настоящее время формальной границей завершения детского возраста является 18-летие. При этом происходит смена врачей, лечебных учреждений, нарушается преемственность. Все это создает дополнительные трудности в оказании помощи этой категории пациентов.
Деформация бедра и голени как фактор развития артроза у взрослых.
После завершения формирования скелета и закрытия ростковых зон отмечается довольно длительный период стабилизации. В пожилом возрасте, на фоне происходящих в организме процессов перестройки костной ткани (остеопороз) процесс изменения формы отдельных частей скелета вновь начинает прогрессировать. Но в данном случае эти изменения уже носят патологический характер. В первую очередь деформациям подвергаются наиболее нагружаемые отделы скелета – нижние конечности и позвоночник. Применительно к взрослым пациентам термин физиологическая деформация не применяется. Если говорить об артрозе коленного сустава, сочетающемся с постепенно прогрессирующей деформацией, то иногда употребляют термин «идиопатический артроз», подразумевая, что в развитии данного процесса отсутствует очевидная причина [4]. Таких пациентов большинство. Но нельзя исключить из рассмотрения деформации, которые появляются у взрослых как следствие определенных заболеваний или травм.
Формирование деформаций нижних конечностей у взрослых обычно ассоциируется с такими причинами, как воспалительные заболевания (ревматизм), первичный остеоартрит, а также неправильно сросшиеся переломы [10, 14, 15]. В последние годы все чаще приходится сталкиваться с последствиями операций, в частности, с гиперкоррекцией при исправлении варусной деформации [63; 132].
Особое значение у лиц молодого возраста, ведущих активный образ жизни, имеют неправильно сросшиеся переломы, т.н. посттравматические деформации. Экспериментальные исследования показали неблагоприятное влияние неправильно сросшихся переломов на смежные суставы. На модели кроликов добивались сращения под углом 30° и проводили гистологическое исследование хрящевой ткани в смежных суставах спустя 34 недели. Изменения отдельных участков хряща были напрямую связаны с неадекватными нагрузками на различные отделы сустава [167]. Исследования на трупах также показали изменение зоны контакта суставных поверхностей при нагрузках [108; 151; 155]. Есть исследования, в которых при обследовании в сроки 6–12 лет после перелома большеберцовой кости демонстрируется взаимосвязь между величиной деформации и изменениями в голеностопном суставе, и в меньшей степени – в коленном. Вовлечение голеностопного сустава в патологический процесс зависит от близости деформации к суставу и от величины отклонения оси от нормального положения. При этом варусная деформация хуже переносится больными, чем вальгусная [128]. Английские авторы при обследовании 143 пациентов спустя 40–43 года после переломов голени также не отмечают выраженной зависимости между нарушением оси голени и развитием изменений в голеностопном суставе. При этом имеется прогрессирование артроза в медиальной части коленного сустава как следствие варусной деформации [109].
Отличительной особенностью посттравматических деформаций является формирование т.н. патологического посттравматического очага. Под этим термином понимают комплекс патологических изменений костной и мягких тканей, имеющих непосредственную связь с травмой, в частности: очаги инфекции, неудаленные имплантаты, рубцовые и трофические изменения мягких тканей и целый ряд других неблагоприятных факторов. Указанные изменения требуют нестандартных подходов при выполнении корригирующих остеотомий в таких случаях. В частности, рекомендуется выполнение пересечения кости в стороне от указанного патологического очага [109].
Описаны наблюдения, когда после менискэктомии артроз коленного сустава развивается у молодых, 30–35-летних людей, несмотря на своевременное консервативное лечение. В 24,5% случаев удаление менисков в возрасте свыше 50 лет неизбежно приводит к развитию дегенеративно-дистрофического процесса в суставе с нарушением биомеханики нагружения суставных концов [12]. К тяжелым формам остеоартроза приводят недостаточно репонированные чрезмыщелковые переломы бедренной кости [27].
Все эти деформации оказывают существенное влияние на биомеханику нижней конечности. Особе внимание при этом уделяется изменению распределения нагрузок на различные отделы коленного сустава и, как следствие, рискам развития дегенеративно-дистрофических изменений коленного сустава. Варусная и вальгусная деформация традиционно рассматриваются в контексте взаимосвязи их с гонартром.
Обсуждая тему взаимосвязи деформаций нижних конечностей и поражения коленного сустава, необходимо, прежде всего, назвать работу Brouwer G. с соавт., (2007 г.), которые на большом клиническом материале доказали влияние на развитие и прогрессирование гонартроза обоих видов деформации (вальгусной и варусной), а также избыточного веса (ИМТ > 25) [40].
По распространенности варусная деформация существенно преобладает. Если говорить о распространенности ОА вообще, то им страдает от 8 до 20% населения, причем поражение коленного сустава в этой категории занимает первое место [26; 101]. Гонатроз характеризуется постепенно и медленно прогрессирующим течением. Интересным является тот факт, что в возрасте до 50 лет это заболевание чаще отмечается у мужчин, а старше 50 лет – у женщин. С учетом того, что гонатроз преобладает у пациентов старшей возрастной группы, то в целом им больше страдают женщины [64; 65; 96; 97]. У женщин это заболевание развивается в 1,2–1,4 раза чаще [66; 84; 97; 118]. Согласно исследованиям, проведенным на североамериканском континенте, у американцев, страдающих гонартрозом, варусная деформация достигает 70%, у канадцев – 76% [33; 47]. Вальгусная деформация в этих популяциях составляет 20–25%. Интересно, что среди японцев значительно преобладает варусная деформация, достигая 93% [97]. Что касается вальгусной деформации, то она в три раза чаще встречается у женщин с гонартрозом, чем у мужчин [33; 39].
В основе патогенеза гонартроза выделяют механические и биологические факторы, а также их комбинации [48]. Механические факторы, в свою очередь, разделяют на статические (нарушение положения референтных линий и углов) и динамические (дисбаланс нагрузок) [48; 117]. К биологическим относятся различные заболевания, в прямом смысле разрушающие ткани, формирующие сустав [75; 119; 126.]. К механическим относятся деформации, которые внешне проявляются изменением формы ног, а на рентгенограммах выявляются в виде отклонения основных осей от их нормального положения и изменением величины углов ориентации суставов [1; 10; 28; 48, 117].
Считается, что варусная и вальгусная деформации способствуют развитию артроза коленного сустава в неадекватно нагружаемом отделе сустава [34; 66; 97; 139]. Трудно сказать, какой из названных видов деформации оказывает более негативное влияние на состояние коленного сустава, а также какой из элементов сустава поражается больше – мыщелки бедра или мыщелки большеберцовой кости. Считается, что при вальгусной деформации поражаются наружные мыщелки бедренной кости. При варусной, наоборот, поражаются мыщелки большеберцовой кости [60;114;124]. Однако мнения на этот счет можно считать противоречивыми [40;45; 57].
Таким образом, постепенно в наших рассуждениях мы подошли к проблеме лечения артроза коленного сустава. И здесь необходимо отметить одну характерную для многих исследований особенность. Очень часто деформации нижних конечностей отождествляют с артрозом, фактически считая их одним из проявлений заболевания. Это привело к тому, что многие травматологи-ортопеды рассматривают возможность коррекции деформаций нижних конечностей исключительно путем выполнения эндопротезирования коленного сустава при появлении признаков артроза. При этом все авторы единодушны в том, что тотальная артропластика коленного сустава у пациентов с вальгусной деформацией в техническом плане является одним из наиболее сложных видов эндопротезирования. Учитывая чрезвычайную популярность эндопротезирования как метода лечения гонартроза, проблема лечения пациентов с вальгусной деформацией в настоящее время рассматривается с позиции преодоления тех трудностей, которые возникают при артропластике коленного сустава у пациентов с вальгусной деформацией. Такие пациенты составляют 10–15% от общего числа тех, кому выполняется тотальная артропластика коленного сустава. [8; 94].
В большинстве исследований причиной отклонения оси традиционно считают дисплазию наружного мыщелка бедренной кости [8;62; 98; 99; 112; 129]. Поскольку такая особенность строения нижних конечностей формируется с детства, точки прикрепления наружных боковых мягкотканых структур располагаются ближе, чем это бывает в норме [8;62; 98; 99; 112]. К мягкотканым структурам, которые приводят к ригидности в области наружной поверхности коленного сустава, относятся: наружная боковая связка, капсула сустава, илиотибиальный тракт, сухожилие подколенной мышцы [99; 112; 116]. Некоторые авторы к этой группе мягкотканых образований также относят заднюю крестообразную связку [132]. Внутренние мягкотканные структуры, наоборот, растягиваются и утрачивают свою стабилизирующую роль. Все это вызывает серьезные технические трудности при выполнении тотальной артропластики коленного сустава.
Типичность выявляемых при обследовании таких пациентов изменений способствовала разработке различных классификаций вальгусной деформации применительно к задачам эндопротезирования. Ниже в Таблице 2 приведена одна из них [99].
Таблица 2 – Классификация вальгусной деформации коленного сустава по (Krackow K. A., 1990) [99]
|
Степень |
Распространенность |
Величина |
Возможность |
Состояние внутренней |
|
1 |
80% |
До 10 град |
Пассивно |
Внутренняя боковая связка интактна |
|
2 |
15% |
10–20 |
Активно |
Внутренняя боковая связка функционально удлинена |
|
3 |
5% |
Более 20 |
Ригидность |
Внутренняя боковая связка несостоятельная |
Как правило, эндопротезирование почти в трети случаев производится по поводу серьезных изменений в суставе, характеризующихся ригидностью и контрактурами, фронтальной нестабильностью [8; 19; 37; 156]. Это создает дополнительные трудности при установке компонентов эндопротеза, заключающиеся в необходимости интраоперационной коррекции оси конечности, в том числе путем выполнения дополнительных остеотомий [73;74]. Кроме того, для достижения хорошего результата может потребоваться установка более сложных и, соответственно, более дорогих конструкций (стабилизированных во фронтальной плоскости или связанных эндопротезов) [91].
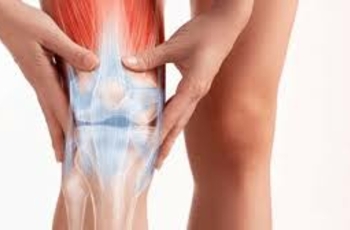
Вальгусная деформация коленных суставов — аномалия развития наследственного характера. При внешнем осмотре взрослого или ребенка ортопедом наблюдается Х-образное искривление ног. Одним из симптомов патологии становится боль в коленях, усиливающаяся после длительной ходьбы или подъема тяжестей. На рентгенографических снимках хорошо визуализировано нарушение процессов окостенения, а наружный мыщелок бедра выглядит скошенным.
Вальгусная деформация у взрослых часто сопровождается коксартрозом или гонартрозом, поэтому проводится дополнительное рентгенологическое обследование тазобедренного сустава. В терапии заболевания 1-2 степеней используются консервативные методы — массаж, физиопроцедуры, лечебная гимнастика, ношение ортопедической обуви. Пациентам с тяжелыми аномалиями показано хирургическое вмешательство, обычно остеотомия бедренной кости. Операции проводятся и в пожилом возрасте, поскольку являются единственным методом предотвращения развития артроза.
Характерные особенности патологии
Развитие внутренних бедренных мыщелков происходит несколько быстрее внешних, поэтому для бокового искривления ног характерно формирование открытых наружных углов между бедрами и голенями. Результатом становится расширение внутренней суставной щели, сужение наружной. Патологический процесс негативно отражается на состоянии связочно-сухожильного аппарата. Соединительнотканные структуры растягиваются; для стабилизации сочленения человек во время ходьбы вынужден широко расставлять ноги.
При нормальном состоянии здоровья центры головок бедренных костей и голеностопных суставов объединены биомеханическими осями, которые проходят через середину коленей. Возникающие нагрузки равномерно распределяются между обоими феморо-тибиальными отделами, границей между которыми являются мениски. Если механическая ось отклоняется наружу или внутрь, то происходит смещение силового вектора, увеличение нагрузки, как на латеральные, так и на медиальные мыщелки. Такое состояние называется синдромом гиперпрессии. Последствием избыточной нагрузки на определенные мыщелки является повышение уровня напряжения в костных, мышечных, хрящевых тканях, связках, сухожилиях. Из-за возникшего дисбаланса анатомические элементы сустава быстро изнашиваются, что становится причиной развития деформирующего артроза даже у совсем молодых людей.
Вальгусная деформация коленей у детей
Ортопеды определяют, патологическое ли искривление ног у маленького пациента, при помощи обычного измерения. Они просят ребенка встать и плотно прижать колени друг к другу. Нормальным состоянием считается расстояние между лодыжками не более 5 см. Многие новорожденные появляются на свет с вальгусной деформацией коленных суставов из-за латеропозиции четырехглавой мышцы (ее отклонения наружу). Это считается временным дефектом, исчезающим по мере роста и формирования опорно-двигательного аппарата. Несмотря на то, что незначительное искривление принимается за физиологическую норму, ребенок ставится на учет у детского ортопеда. Он контролирует процесс окостенения, чтобы своевременно провести лечение при прогрессировании вальгуса.
В медицинской литературе описаны случаи рождения детей с деформацией коленей. Аномалия внутриутробного развития сочетается с такими патологическими состояниями:
- искривлением бедренной шейки;
- вальгусной установкой голеностопа;
- плоскостопием.
У ребенка может диагностироваться односторонний или двусторонний вальгус в зависимости от аномального развития одного или сразу двух коленных сочленений. Обычно патология выявляется в возрасте года, когда ребенок начинает уверенно передвигаться. К терапии приступают незамедлительно, пока связочно-сухожильный аппарат не подвергся необратимым изменениям.
Причины
Спровоцировать развитие вальгусной деформации у ребенка может слишком раннее начало самостоятельного передвижения. Связки, мышцы, сухожилия еще окончательно не сформировались, а сустав уже подвергается нагрузке. Чтобы удержаться в вертикальном положении, ребенок инстинктивно широко раздвигает ноги. Постепенно связки и сухожилия растягиваются, утрачивают способность стабилизировать сустав. Что еще может стать причиной искривления ног:
- нарушение пролиферации клеток хрящевых колонок в эпифизарной пластинке и роста трубчатых костей;
- суставные заболевания: псориатический, ювенильный, ревматоидный артрит, подагра, остеоартроз;
- перенесенный или имеющийся рахит, дефицит витамина D, нарушения его биосинтеза или абсорбции;
- болезнь Эрлахера-Блаунта, или искривление большеберцовой кости в ее верхней части;
- параличи ног любого происхождения;
- некоторые сердечно-сосудистые, эндокринные патологии;
- приводящая контрактура (ограничение движений) тазобедренного сочленения.
Все пожилые люди и старики входят в группу риска. В этом возрасте снижается продуцирование коллагена, а костные ткани становятся более хрупкими. Спровоцировать развитие суставных патологий, приводящих к деформированию колена, может избыточная масса тела, чрезмерная двигательная активность или, наоборот, малоподвижный образ жизни.
Вальгусная деформация коленных суставов иногда является последствием постравматического артроза коленного сустава. Неправильное сращивание костных отломков снижает функциональную активность сустава. Хрящи быстро изнашиваются, разрастаются костные ткани. В совокупности это приводит к деформации колена, искривлению конечности.

Клиническая картина
Ортопед выставляет диагноз уже при внешнем осмотре маленького или взрослого пациента по Х-образной форме ног. Чтобы выбрать оптимальный метод лечения, устанавливается степень вальгусной деформации. Для начальной степени характерно отклонение голени в сторону не более чем на 15°. При вальгусе второй степени — 15°-20°. Искривление третьей, самой высокой степени тяжести, сопровождается отклонением голени наружу на 20° и более.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Деформированное колено довольно быстро приспосабливается к перераспределению нагрузок, поэтому возникают только слабовыраженные болезненные ощущения. Их интенсивность нарастает после долгой ходьбы. При прогрессировании патологии меняется походка человека в результате появления плоскостопия. Больной, стараясь стабилизировать вертикальное положение тела, начинает шаркать, наклоняться в противоположную сторону. Со временем позвонки смещаются относительно друг друга — развивается сколиоз.
Методы лечения
Практикуется комплексный подход к лечению вальгусной деформации коленных суставов у детей и взрослых. В терапии используются ортопедические приспособления, физиопроцедуры, массаж, ЛФК. В большинстве случаев применения этих методик достаточно для полного выздоровления детей и взрослых. Хорошо поддается консервативному лечению вальгус 1 (иногда 2) степени у взрослых.
Медикаментозная терапия обычно не проводится. Для устранения болезненных ощущений могут быть назначены нестероидные противовоспалительные средства в таблетках или мазях (Найз, Ибупрофен, Кеторол).
Ортопедические приспособления
Ношение ортопедических изделий маленькими детьми позволяет довольно быстро справиться с искривлением ног. Это могут быть жесткие ортезы для фиксирования конечности в анатомически правильно положении. Врачи рекомендуют также ношение специальной обуви, обычно изготавливаемой на заказ, для устранения и профилактики плоскостопия. Ортопедические приспособления помогают равномерно распределять нагрузку на коленные суставы, предотвратить дальнейшее искривление ног.
При заболевании любой степени у детей и подростков практикуется использование фиксирующих шин, корригирующих накладок. Они устанавливаются только на ночь, снимаются в утренние часы. Противопоказаниями к такому методу лечения являются нарушения кровообращения.
Физиотерапевтические процедуры
В лечении вальгуса коленных суставов у детей и взрослых используются различные физиотерапевтические мероприятия: магнитотерапия, фонофорез, лазеротерапия, ударно-волновая терапия. Для нормализации кровообращения и ускорения процессов метаболизма больным назначается 10-15 сеансов озокеритовых и парафиновых аппликаций. Рекомендовано бальнеолечение минеральными водами, грязями. Но ведущим методом терапии явялется электростимуляция. Воздействие на сочленение импульсов электрического тока помогает достичь следующих результатов:
- нарастить мышечный объем, не изменяя при этом длину мышечных волокон;
- снизить выраженность болезненных ощущений;
- повысить адаптационные возможности, укрепить скелетную мускулатуру;
- ускорить движение лимфы, выводящей из сустава метаболиты;
- улучшить иннервацию, в том числе мышечных тканей.
Под влиянием электрических импульсов мышечные волокна поочередно сокращаются и расслабляются. Это особенно актуально для больных с 3 степенью вальгуса, определенные группы мышц которых могут постепенно атрофироваться. Укрепление мышечного корсета бедра, голеностопа, колена способствует поддержанию ног в анатомически правильном положении при ходьбе.
Массажные процедуры
Классический массаж показан пациентам для укрепления мышц и связочно-сухожильного аппарата. Его проводят на протяжении всего лечения с небольшими перерывами. Интенсивное воздействие полностью исключено — руки массажиста двигаются в усредненном ритме, а состояние пациентов контролируется. Как проводится массаж:
- сначала используются поглаживающие движения бедер, ягодиц, коленей, голеней для расслабления мышц, подготовки пациента к процедуре;
- затем область мышц разминается, растирается, сдавливается. Для укрепления мускулатуры массажист производит вибрирующие движения с различной амплитудой;
- на последующем этапе переходят к рубящим движениям, бедра и голени слегка поколачиваются и похлопываются;
- массаж завершается легким разминанием с поглаживанием.
Оздоравливающие процедуры показаны для снижения тонуса излишне напряженных, а иногда и спазмированных, мышечных волокон, укрепления ослабленных связок, сухожилий, мышц.
Лечебная физкультура и гимнастика
Комплекс упражнений для устранения искривления ног разрабатывает врач ЛФК. Тренировки должны быть систематичными 1-3 раза в день. Во время выполнения упражнений следует избегать повышенных нагрузок на колени, не заниматься дольше 30-40 минут. Какие движения терапевтически наиболее эффективны:
- лечь на твердую поверхность, выпрямить ноги, поочередно сгибать их, подтягивая колени к корпусу;
- лежа на спине, сводить/разводить прямые ноги, выполняя упражнение «ножницы»;
- сидя на табурете, пытаться ухватить стопами и удержать небольшой предмет, например, карандаш, мяч, деталь конструктора;
- приседать как можно ниже, сохраняя параллельное расположение стоп, стараясь не отрывать их от пола.
Ортопеды рекомендуют приобрести специальные коврики для устранения намечающегося или уже имеющегося плоскостопия. Они составлены из нескольких частей, каждая из которых имитирует какую-либо природную поверхность: песок, траву, мелкую и крупную гальку. Хождение по такому коврику детей можно скомбинировать с познавательными играми.
Хирургическое вмешательство практикуется при неэффективности консервативной терапии и диагностировании вальгусной деформации коленей у пациентов с остеоартрозом. Во время проведения операции часть берцовой кости удаляется, а затем происходит ее дальнейшее сращение. Хирургическое вмешательство при вальгусе у детей и подростков заключается сразу в придании ноге анатомического положения. Вальгусная деформация относится к прогрессирующим патологиям, поэтому результативность лечения зависит от своевременного обращения к врачу.
Деформация колена
причины, способы диагностики и лечения
Деформация колена — заболевание, характеризующееся искривлением коленного сустава либо О — образного, либо Х — образного типа. Деформация проявляется при развитии костной ткани. Возможно искривление коленей и в старческом возрасте, объясняется интенсивной нагрузкой на ослабленный опорно-двигательный аппарат. Главным симптомом деформации коленного сустава кроме неправильной ходьбы считается боль, усиливающаяся при дополнительной физической нагрузке.
Причины деформации колена
Искривление коленей — вторичная болезнь, развивающаяся на фоне другого заболевания. Деформация коленного сустава развивается при поражении костной ткани. Выделяют следующие причины прогрессирования синдрома у ребенка:
- недостаточная концентрация кальция в организме;
- повреждения хряща;
- избыточная масса тела;
- хронические болезни суставных тканей;
- недостаточная концентрация витамина Д;
- физические повреждения коленей;
- деформирующий артроз коленного сустава;
- наследственный характер;
- заболевания костных тканей в детском возрасте;
- ребенок рано научился ходить;
- заболевания суставов воспалительного характера;
- сердечно-сосудистые болезни;
- паралич нижних конечностей;
- ограниченность движений в области таза;
- проникновение в организм матери токсинов при вынашивании ребенка;
- частые стрессовые ситуации;
- употребление лекарственных препаратов антибактериального характера во время беременности;
- загрязнения окружающей среды;
- нарушения в работе эндокринной системы у будущей матери увеличивают риск деформации коленей у ребенка.
Во взрослый период жизни деформация коленного сустава отмечается при физическом повреждении нижних конечностей:
- переломы ног, характеризующиеся смещением;
- разрыв связок с последующим отмиранием клеток;
- частые вывихи коленного сустава;
- повреждения хрящевой ткани.
Также у взрослого деформация развивается при загрязненной окружающей среде, недостаточной концентрации витаминов и минералов в организме, заболеваниях суставов и нарушении функционирования эндокринной системы.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 16 Января 2023 года
Содержание статьи
Типы деформации коленей
В возрасте до 2 лет небольшое искривление коленных суставов считается нормой. Объясняется это особенностями строения мышц в данный возрастной период. В зависимости от стороны, в которую происходит искривление нижних конечностей, выделяют 2 разновидности. Каждая имеет характерную симптоматику:
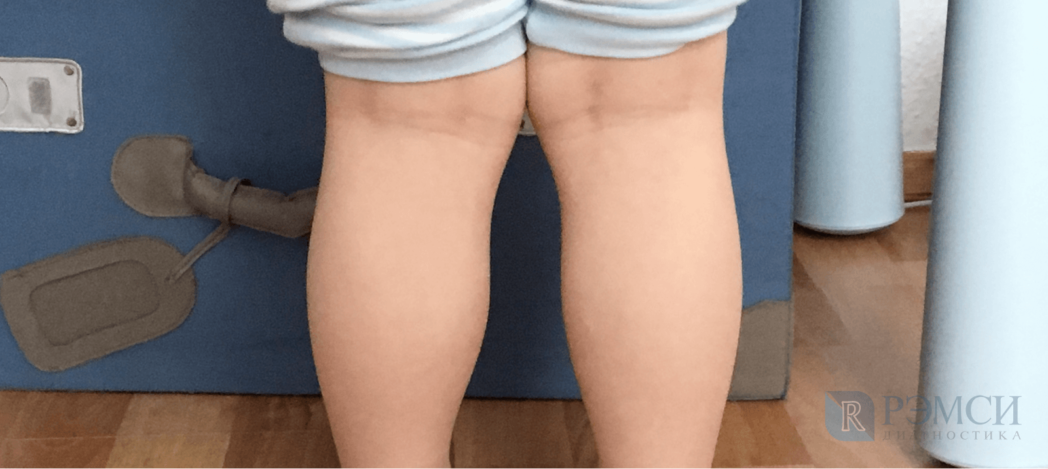
Вальгусная деформация коленей
Отличительная черта — искривление нижних конечностей Х — образного типа. У больного отмечается быстрая утомляемость при небольших нагрузках. Малыши постоянного просятся на руки. Развиваются дискомфортные ощущения при ходьбе, возможна боль в колене. Больной постоянно шаркает, прогрессирует плоскостопие. Иногда диагностируется искривление позвоночника.
Варусная деформация коленей
Искривление нижних конечностей имеет О — образную форму. На первоначальных этапах заболевания симптоматика выражена слабо. Характерная черта — косолапость. По мере развития болезни отмечаются нарушения в походке, развивается быстрая утомляемость при ходьбе. Характеризуется повышенной нагрузкой на позвоночник. Провоцируется развитие сколиоза.
Методы диагностики
При подозрениях на варусную разновидность искривления нижних конечностей назначается рентгенография. Потребуется обследование стоп, тазовой области. Назначается компьютерная томография или МРТ. Если причина развития деформации коленного сустава — заболевание внутренней системы, назначается консультация у врачей другого профиля.
Для диагностики вальгусной разновидности заболевания измеряется расстояние между щиколотками, когда стопы и голени сомкнуты. Назначается рентгенография для определения угла отклонения костей. При необходимости назначают УЗИ суставных тканей, плантографию, компьютерную томографию. Определяется концентрация кальция в организме.
Для постановки диагноза в сети клиник ЦМРТ пациент проходит комплексное обследование, включающее следующие процедуры:
К какому врачу обратиться
При первых признаках деформации колена запишитесь на прием к ортопеду. Он определит степень деформации, выявит причину изменений и поставит точный диагноз. Если понадобится, направит к другим узким специалистам — например, к травматологу-ортопеду.
Лечение деформации коленного сустава
Курс лечения составляется после прохождения диагностических процедур. Терапия направлена на устранение причины развития искривления коленей и сопутствующих симптомов. Для лечения варусной деформации на начальной стадии больному назначается специальная обувь для фиксации голеностопа, массаж, лечебная физическая культура. При нехватке витамина Д в организме и других минералов прописывают соответствующие лекарства. При тяжелой форме болезни используется оперативное вмешательство.
Чтобы вылечить вальгусную разновидность заболевания назначаются специальные ортопедические приспособления для использования во время сна. Избавиться от боли помогают физиотерапевтические процедуры. Физические упражнения назначаются для укрепления мышечных и суставных тканей нижних конечностей. Специалисты клиник ЦМРТ составят эффективный курс лечения с учетом индивидуальных особенностей течения заболевания:
Последствия
Если искривление коленного сустава не исчезает после достижения двухлетнего возраста, следует принять меры по устранению заболевания. Нагрузка на конечности увеличивается, мышечные ткани сформированы не до конца. Возможно распространение деформации за пределы коленного сустава. Увеличивается вероятность искривления позвоночника. Отсутствие лечения провоцирует поражение стоп, прогрессирует плоскостопие. Развиваются следующие осложнения:
- длительные болезненные ощущения в нижних конечностях;
- гонартроз;
- травмирование мениска в коленной области;
- повреждение крестообразной связки.
Профилактика деформации коленного сустава
Для снижения вероятности искривления коленей требуется отказаться от интенсивных физических упражнений. Рекомендуется выполнять следующие правила:
- ежедневно заниматься гимнастикой;
- записаться на плавание;
- отказаться от употребления алкогольных напитков, курения, приема наркотических препаратов;
- ежедневно гулять на свежем воздухе;
- в профилактических целях принимать витаминные комплексы до 3 лет;
- рацион питания должен обеспечивать достаточное количество кальция;
- использовать обувь высокого качества;
- раз в полгода проходить профилактический осмотр в медицинском учреждении;
- при обнаружении симптомов деформации коленей обратиться к врачу.
Статью проверил
Публикуем только проверенную информацию 
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Подробнее
Понравилась статья?
Подпишитесь, чтобы не пропустить следующую и получить уникальный подарок от ЦМРТ.
Нажимая на кнопку, я принимаю соглашение на обработку моих данных.
Записаться в ЦМРТ
Нужна предварительная консультация? Оставьте свои данные, мы вам перезвоним и ответим на все
вопросы
Информация на сайте является ознакомительной, проконсультируйтесь с лечащим врачом
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
У многих людей проблемы с суставами колена и бедра начинаются в пожилом возрасте. Это связано с разрушением костей и истончением хрящевой ткани. Но деформация коленного сустава, в отличие от артрита или старых травм, проявляется и в детском возрасте, и даже может быть заложена ещё в период беременности.
Что такое искривление коленного сустава?
Искривлённые колени — одно из самых распространённых ортопедических заболеваний. Из-за него меняется походка, появляется косолапость. Ощущается постоянная боль в коленях. Простые прогулки приносят дискомфорт и усталость. Лёгкая деформация не приносит боли при обычной жизни, и носит исключительно эстетический характер.
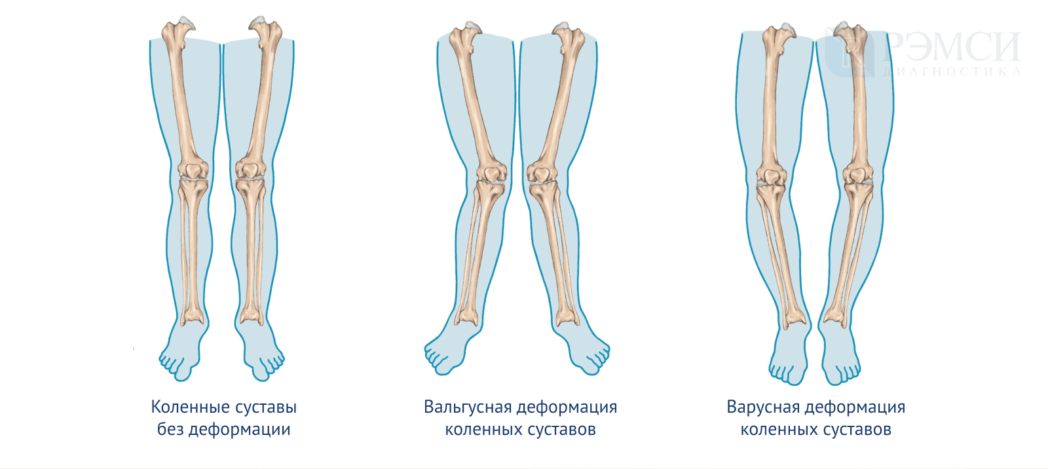
При деформации колено смещается внутрь или наружу, что приводит к разворачиванию бедра и голени, изменению угла опоры и искривлению костей ноги. Врачи различают два вида деформации:
- вальгусная — колени выворачиваются внутрь, силуэт ног похож на букву Х;
- варусная — колени смещаются наружу, ноги напоминают букву О.
Заболевание делится также по степени проявления:
- лёгкая, при которой отклонение ноги не превышает 15 градусов;
- средняя, которая характеризуется углом ноги в 15-20 градусов и смещением механической оси ноги к краю кости;
- тяжёлая, при которой угол голени превышает 20 градусов, а колено находится за пределами механической оси ноги.
Причины деформации коленного сустава
Заболевание может развиться в разные стадии жизни: до рождения, в детстве и у взрослого человека. Врождённая аномалия формы коленей проявляется, если у матери во время беременности:
- было отравление токсическими веществами,
- происходили частые стрессовые ситуации,
- присутствовало лечение антибиотиками,
- были проблемы с эндокринной системой.
Если же ребёнок родился здоровым, то у него есть шанс заболеть деформацией суставов в следующих случаях:
- при недостатке кальция и витамина D в пище,
- при избыточной массе тела,
- на фоне хронических или врождённых болезней хрящевой и костной ткани,
- при долгом ограничении движения,
- при слишком ранней попытке научиться ходить.
Из-за недостатка питательных веществ кости и хрящи становятся более мягкими и хрупкими. Если ребёнок рано встанет на ноги, которые ещё не будут приспособлены держать его вес, то суставы неизбежно искривятся.
У взрослого человека есть несколько путей приобретения этого заболевания:
- переломы ног со смещением,
- разрыв связок и вывих одного и того же колена несколько раз,
- повреждения и заболевания хрящевой ткани.
Конечно, при недостатке витаминов и минералов в питании проблемы с коленями появятся и у взрослого. Однако на уже развитых суставах риск получить серьёзное искривление куда ниже, чем во время роста.
Как диагностировать и лечить?
Врач увидит сильную деформацию коленного сустава при визуальном осмотре. Для этого он измерит расстояние между щиколотками (при вальгусной деформации) или коленями (при варусной) в расслабленном состоянии. Если у него появится подозрение на патологию, то он назначит полноценные обследования коленей и костей таза:
- рентген,
- ультразвуковая диагностика,
- МРТ суставов ноги,
- КТ таза и коленей.
В редких случаях, при запущенной стадии болезни нужно сделать снимки поясничного и крестцового отделов позвоночника.
Если болезнь проявилась после травмы или развития патологий суставов, врачам придётся поработать с первичным заболеванием. Здесь уже могут понадобиться снимки позвоночника, общий и биохимический анализы крови, а также исследования синовиальной жидкости.
Лечение деформации включает в себя физиотерапию и массаж, использование ортопедической обуви, лёгкую лечебную физкультуру, изменение диеты. Могут назначить хондропротекторы и противовоспалительные препараты. В тяжёлой стадии искривление исправляют хирургическим путём.
Избавиться от болезни-причины необходимо, так как кривизна ног приведёт к тяжёлым последствиям. Нарушается строение не только нижних конечностей, но и всего тела. Деформация коленного сустава имеет множество последствий: от плоскостопия до сколиоза и серьёзных искривлений позвоночника. Боль в коленях и пояснице будет усиливаться со временем, разовьётся быстрая усталость и утомляемость при ходьбе.
Профилактика искривления коленных суставов
У детей
Первую профилактику следует проводить ещё матери: она должна тщательно следить за своим питанием и приёмом лекарств во время беременности. При возможности, нужно провести это время в чистом районе, а не в центре города. Следует избегать любого взаимодействия с токсическими веществами: красками, растворителями, инсектицидами.
В первые годы ребёнок должен получать достаточное количество кальция и витамина D, регулярно бывать на свежем воздухе. Не следует ограничивать его движения или, наоборот, пытаться посадить или поставить на ноги раньше, чем он сам будет готов это сделать. Если у него есть врождённая склонность к слабым суставам, следует наблюдаться у специалиста. Возможно, он посоветует коррекцию питания или физической активности.
У взрослых
Взрослому человеку достаточно вести здоровый образ жизни, регулярно делать хотя бы лёгкую гимнастику, полноценно питаться и носить удобную обувь. Берегите себя от травм, вовремя лечите инфекционные заболевания.
Для предотвращения развития уже имеющейся деформации следуйте рекомендациям врача: принимайте назначенные препараты, используйте ортопедическую обувь, занимайтесь лечебной физкультурой. Обязательно следите за своим питанием, чтобы в нём присутствовало достаточное количество витаминов и минералов. Эти действия не только помогут при проблемах с суставами, но и избавят от множества других неприятных симптомов.
И не откладывайте визит к врачу, если вы или ваш ребёнок почувствовали боль в колене и изменение походки. Деформация коленного сустава намного проще лечится на начальной стадии, когда проблемы ещё почти незаметны.
Список литературы
- Алексеев В.В., Амелин А.В., Давыдов О.С. [и др.]. — Невропатическая боль: клинические наблюдения. Под редакцией Н.Н. Яхно // Методические рекомендации по диагностики и лечению невропатической боли – М.: Издательство РАМН.-2009.-С.6-31.
- Данилов А.Б., Давыдов О.С. Нейропатическая боль. — М.:БОРГЕС — 2007. – С.191.
- Bruyère O., Honvo G., Veronese N., Arden N. K., Branco J. et al. An updated algorithm recommendation for the management of knee osteoarthritis from the European Society for Clinical and Economic Aspects of Osteoporosis, Osteoarthritis and Musculoskeletal Diseases (ESCEO) // Semin Arthritis Rheum. — 2019.
- Abbott NJ. Astrocyte-endothelial interactions and blood-brain barrier permeability // J Anat. – 2002. – Vol. 200(6). – 629-38.
- Чичасова Н.В. Лечение хронических заболеваний суставов // Современная ревматология, 2012. ссылка
- Саковец Т.Г. Особенности нейропатической боли при поражении суставов // Практическая медицина, 2014. ссылка